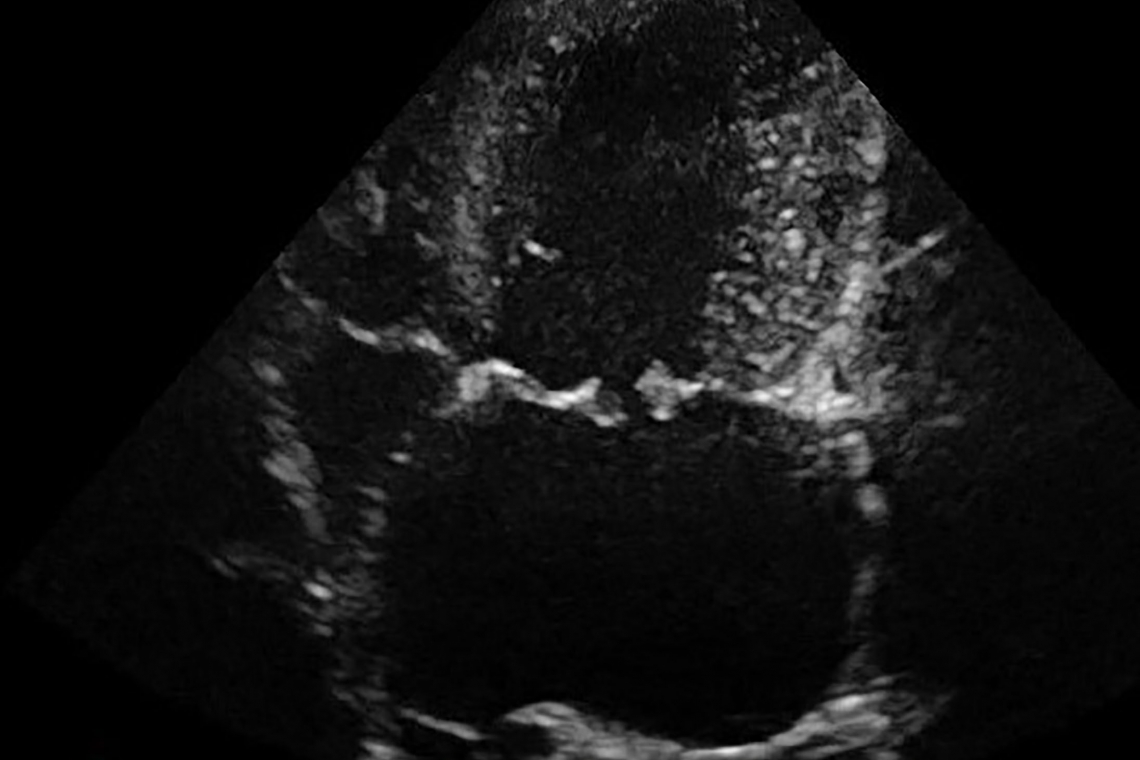
Che cosa è la malattia mixomatosa della valvola mitrale? La malattia mixomatosa della valvola mitrale è una patologia acquisita causata, come dice il nome stesso, da una degenerazione della valvola mitrale, ovvero della valvola cardiaca che si trova tra il ventricolo e l’atrio di sinistra. Esistono dei fattori di rischio per lo sviluppo di questa malattia cardiaca? Questa patologia è molto diffusa nella specie canina (rappresenta circa il 70-80% delle cardiopatie acquisite in questa specie), in particolare di età adulta-anziana. Le razze maggiormente colpite sono quelle di piccola/media taglia, tra cui spiccano a causa di una predisposizione genetica il Cavalier King Charles Spaniel (in questa razza questa patologia può comparire anche in giovane età) ed il Bassotto, ma anche i cani di taglia grande possono essere colpiti, tra cui in particolare ricordiamo il Pastore Tedesco. I cani di sesso maschile sembrano essere maggiormente predisposti allo sviluppo di tale malattia. La valvola atrio-ventricolare maggiormente colpita dalla degenerazione mixomatosa è la valvola mitrale, ma la patologia può presentarsi anche a carico della valvola tricuspide, che separa il ventricolo destro e l’atrio destro, o contemporaneamente su entrambe. Che cosa succede a livello cardiaco? La valvola mitrale, come abbiamo detto, si trova anatomicamente tra l’atrio e il ventricolo sinistro. In condizioni fisiologiche, ovvero di normalità, le valvole atrio-ventricolari (valvola mitrale e tricuspide) si aprono durante la fase di diastole ventricolare per consentire il passaggio di sangue dall’atrio al ventricolo, mentre queste valvole si chiudono durante la fase di sistole ventricolare, consentendo al sangue di essere mandato in circolo dai ventricoli, evitando in tal modo un passaggio retrogrado di sangue dal ventricolo all’atrio. In pazienti affetti dalla degenerazione mixomatosa valvolare si ha inizialmente un ispessimento dei lembi della valvola stessa, che causa una irregolarità anatomica, conseguente chiusura non più adeguata dei lembi ed insorgenza di flusso retrogrado dal ventricolo verso l’atrio sinistro, durante la sistole ventricolare, definito “insufficienza valvolare” o “rigurgito”. Proprio da ciò la degenerazione mixomatosa della valvola mitrale viene talvolta definita “insufficienza della valvola mitralica”. Quanto è grave se il mio cane ha la malattia mixomatosa della valvola mitrale? La gravità della malattia degenerativa mitralica varia in base all’entità del rigurgito ed al conseguente rimodellamento cardiaco. Nelle fasi iniziali della patologia, in presenza di un rigurgito mitralico di piccola entità, i settori sinistri (atrio e ventricolo) riescono a tollerare bene il jet di insufficienza valvolare e non presentano nessun segno di sovraccarico e quindi rimodellamento, perciò sarà differente solo la morfologia dell’apparato valvolare interessato. Le alterazioni valvolari possono però progredire con il tempo (tale patologia per definizione è una malattia progressiva), favorendo un aumento della quota di rigurgito mitralico. Ciò crea un sovraccarico con conseguente dilatazione atriale e ventricolare sinistra. Durante questa fase della malattia, l’organismo attiva una serie di meccanismi di compenso necessari a mantenere un corretto apporto di sangue ossigenato ai tessuti periferici dell’organismo. Nelle fasi avanzate, il sovraccarico volumetrico, in particolare a livello atriale sinistro, è tale da comportare un aumento delle pressioni venose polmonari e predisporre il paziente all’insorgenza dello scompenso cardiaco, solitamente manifesto con edema polmonare. L’ACVIM (American College of Veterinary Internal Medicine) ha proposto una classificazione dei pazienti affetti da malattia mixomatosa della valvola mitrale, che si basa su parametri clinici e riscontri dei test diagnostici. I cani affetti da malattia mixomatosa della valvola mitrale vengono suddivisi in 5 classi, che vanno dalla A, in cui sono inclusi i cani appartenenti a razze geneticamente predisposte alla malattia, ma che al momento dell’esame ecocardiografico non la presentano (esempio tipico i Cavalier King Charles Spaniel), fino alla classe D, in cui vengono inclusi i soggetti che presentano sintomatologia clinica e che hanno presentato o presentano segni di scompenso cardiaco, refrattari alla terapia medica. Come posso sospettare che il mio cane è affetto da malattia mixomatosa della valvola mitrale? Grazie ai meccanismi di compenso che l’organismo mette in atto, i cani affetti da questa malattia possono non avere nessun sintomo per lungo tempo. Il Medico Veterinario può sospettarne la presenza in seguito alla visita clinica. I sintomi clinici più spesso riscontrati in corso di malattia mixomatosa della valvola mitrale sono: - Intolleranza all’esercizio: il cane si affatica più facilmente del solito, vuole giocare o correre di meno, presenta un aumento della frequenza respiratoria non proporzionata al tipo di esercizio. - Aumento della frequenza respiratoria: nei soggetti in cui si rileva una frequenza respiratoria maggiore di 30 atti respiratori al minuto in condizioni di assoluto riposo, è indicato un consulto con il proprio Medico Veterinario. - Debolezza/astenia: il cane è riluttante a compiere attività a lui routinarie, si presenta debole, senza forze. - Tosse: secondo gli studi più recenti questo sintomo è solo raramente causato da una problematica cardiaca primaria, mentre nella maggior parte dei casi la causa primaria è da ricercarsi nell’apparato respiratorio. Detto ciò, un problema cardiaco moderato-grave potrebbe agire da concausa od essere un fattore aggravante la sintomatologia clinica. - Dimagrimento: le patologie cardiache in fase molto avanzata portano a dimagramento del paziente fino ad arrivare ad una cachessia cardiaca, con riduzione fino a perdita della massa grassa e muscolare. - Sincope: la sincope è un’improvvisa perdita di coscienza con perdita della postura, seguita da un risveglio spontaneo in assenza di alterazioni; tra le cause della sincope vanno sicuramente annoverate le malattie cardiache, e tra queste la malattia mixomatosa della valvola mitrale solitamente in fase avanzata. Nelle fasi avanzate della patologia il cane potrebbe presentare segni di difficoltà respiratoria (dispnea), con un aumento significativo della frequenza respiratoria, segni di “fame d’aria” con testa estesa sul collo e respiro con reclutamento orale, ovvero a bocca aperta, dovuti all’insorgenza dello scompenso cardiaco. È importante riconoscere questi segni clinici in quanto ci si trova di fronte ad un’emergenza, che deve essere tempestivamente valutata da un Medico Veterinario. Il proprietario svolge quindi un ruolo essenziale nella valutazione del proprio animale, per valutare la presenza dei sintomi clinici sopra elencati ed in caso di comparsa di uno di questi è sempre indicato contattare il proprio Medico Veterinario. Come viene diagnosticata? La diagnosi consiste in un insieme di valutazioni: - La storia clinica del nostro animale e tutte le informazioni che ci riporta il proprietario sono per il Medico Veterinario sempre il punto di partenza. - Auscultazione cardiaca durante la visita clinica: solitamente è udibile un soffio cardiaco, nell’area di proiezione della valvola mitrale, di intensità variabile. - Studio radiografico del torace: con questa indagine diagnostica è possibile valutare la dimensione della silhouette cardiaca nel complesso, così come l’eventuale aumento di una delle camere cardiache, tra cui dell’atrio di sinistra; vengono inoltre esaminati i campi polmonari e nello specifico la vascolarizzazione polmonare e la presenza di eventuali infiltrati. - Elettrocardiografia: consente di valutare il ritmo cardiaco e la presenza di eventuali aritmie. - Ecocardiografia: l’esame ecocardiografico ha lo scopo di confermare il sospetto diagnostico, di emettere una diagnosi di certezza, di stadiare la malattia cardiaca, ad esempio valutando la presenza o meno del rimodellamento cardiaco, e di seguirne l’andamento nel tempo. Quale è la terapia? La necessità di impostare una terapia cardiologica varia in base allo stadio della malattia e si tratta sempre di una terapia medica. La scelta terapeutica in questi pazienti verte sull’utilizzo di tre categorie principali di farmaci, a cui ne potranno essere aggiunti altri, in base all’evoluzione della patologia. In Italia e nel mondo negli ultimi anni si stanno studiando diversi approcci chirurgici a tale malattia cardiaca, ma al momento non è considerata una procedura routinaria (ad esempio, al contrario di alcune procedure interventistiche mininvasive per patologie cardiache congenite del cane) né di prima scelta per un cane affetto da questo tipo di patologia. Quali sono le complicanze della malattia mixomatosa della valvola mitrale? L’evoluzione della malattia mixomatosa della valvola mitrale è influenzata dalla possibile concomitante comparsa di complicanze, quali: L’ipertensione polmonare, il cui sviluppo è legato ad un aumento cronico delle pressioni nell’atrio di sinistra e di conseguenza nel circolo polmonare. La rottura di una o più corde tendinee è un’altra complicanza molto frequente. Tale evenienza può anche coincidere con la comparsa di una severa ed acuta sintomatologia clinica nel cane. Le aritmie sono estremamente frequenti in corso di malattia mixomatosa della valvola mitrale; i cani di grossa taglia sono più predisposti a questo tipo di complicanza. Infine la rottura dell’atrio di sinistra rappresenta sicuramente la complicazione più severa nel cane. Questo evento è spesso fatale. Quale è la prognosi? Il tempo di sopravvivenza di un soggetto affetto da malattia mixomatosa della valvola mitrale dipende da una serie di fattori, che vanno dalla razza, età in cui compare la patologia e viene emessa la diagnosi, considerando inoltre tutta una serie di parametri clinici, radiografici ed ecocardiografici. Non è possibile definire quale sarà la progressione della patologia nel singolo paziente, ci sono tuttavia in letteratura degli studi che possono aiutare a stimare, a seconda del quadro clinico che il Medico Veterinario sta esaminando, quale può essere l’aspettativa di vita del soggetto, in assenza di complicanze cardiologiche o di altri organi o apparati. In copertina: cane, immagine ecocardiografica di cuore con malattia mixomatosa della valvola mitralica. “Med. Vet., Med Vet, GPCert in Cardiologia - (Cardiologia)”Dr.ssa Marta ClarettiAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}
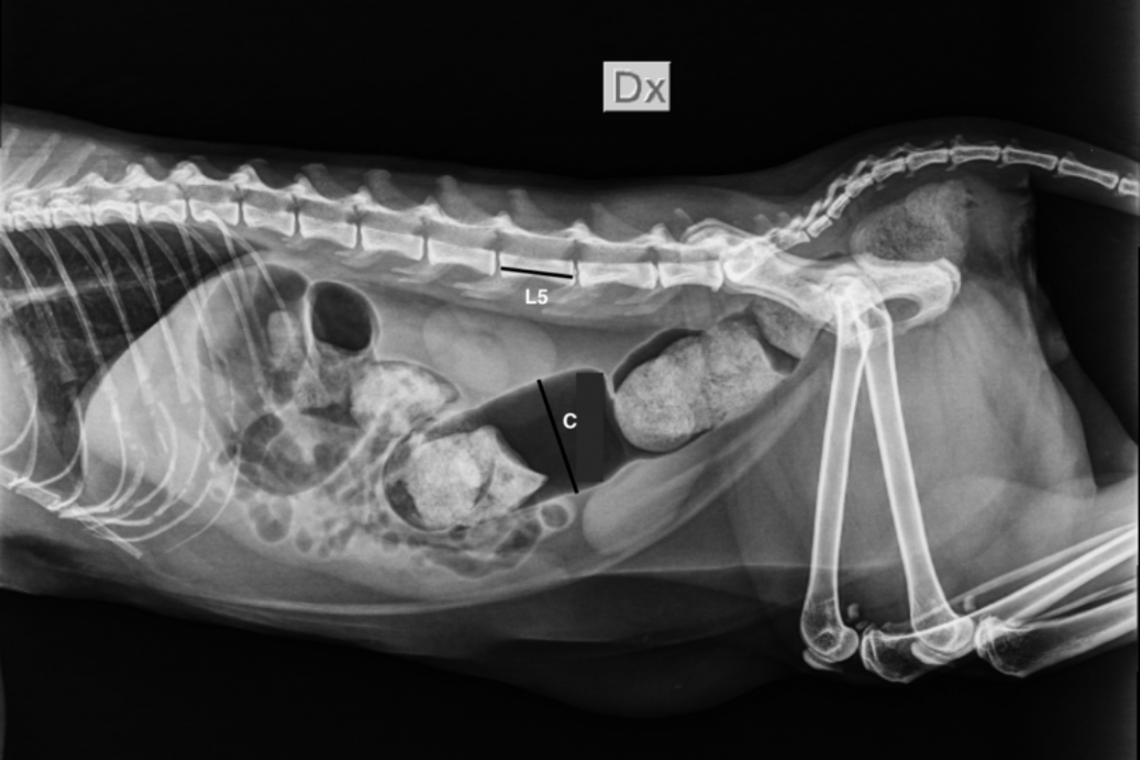
Cosa si intende per costipazione nel gatto? Per costipazione si intende una riduzione nella frequenza della defecazione e/o un aumento della consistenza delle feci. La costipazione può o meno essere associata a defecazione dolorosa (dischezia) o a uno sforzo di defecazione eccessivo (tenesmo). In casi molto gravi e/o protratti non tempestivamente gestiti, la costipazione può sfociare nella totale assenza di defecazione che viene chiamata obstipazione. L’obstipazione a sua volta se non gestita può portare alla comparsa di una condizione chiamata megacolon (vedere di seguito). Esistono dei fattori predisponenti alla costipazione nel gatto? Diversi sono i fattori che possono contribuire all’insorgenza di costipazione nel gatto. Tra questi si considerano: l’obesità e la mancanza di attività fisica che sono molto prevalenti nei gatti sterilizzati o che vivono indoor e svolgono una vita sedentaria l’ingestione di pelo che se conglomerato (tricobezoario) può comportarsi come un corpo estraneo e rallentare il transito intestinale una dieta povera di fibre tutte le patologie che causano disidratazione e quindi aumento della consistenza fecale come ad esempio la malattia renale cronica o l’ipertiroidismo felino. la presenza di masse o corpi estranei all’interno del lume intestinale la presenza di masse extra-intestinali che comprimono dall’esterno il colon fratture pelviche ossee male allineate l’assunzione di alcuni farmaci (es. idrossido di alluminio, vincristina) l’ipopotassiemia (livelli ematici bassi di potassio) Cos’è il megacolon del gatto? Per megacolon si definisce una grave dilatazione con perdita di funzionalità e motilità del colon. Il colon è il tratto principale del grosso intestino, situato tra cieco e retto, che svolge le principali funzioni di assorbimento di acqua e minerali dalle ingesta (colon ascendente e trasverso) e di accumulo e evacuazione delle feci (colon discendente). Come già spiegato, il megacolon può insorgere come complicazione di una grave protratta costipazione e susseguente obstipazione (assenza di defecazione). Quali sono le cause di megacolon nel gatto? Il megacolon è una patologia relativamente rara ma più frequente nella specie felina rispetto a quella canina. Viene classificato in megacolon primario (anche detto idiopatico), quando una causa sottostante non viene identificata - il che si verifica in circa il 60% dei casi, e megacolon secondario quando insorge come conseguenza di cause e patologie originate al di fuori del colon. Le cause più comuni di megacolon secondario nel gatto includono: Stenosi (restringimento) del canale pelvico secondaria a traumi pregressi o fratture pelviche mal allineate Patologie neuro-muscolari con perdita riduzione o perdita della motilità del colon Masse o lesioni occupanti spazio extra-intestinali che comprimono sulla parete del colon Malformazioni congenite a carico dello sfintere anale o della colonna coccigea Quali gatti sono a maggior rischio di sviluppare megacolon? Il megacolon può colpire gatti di qualsiasi razza, sesso ed età. Il segnalamento dei gatti con megacolon dipenderà dalla causa/patologia sottostante nel caso del megacolon secondario.Tuttavia alcuni studi sul megacolon idiopatico hanno mostrato una maggiore prevalenza nei gatti di media età (circa 6 anni) e di sesso maschile (70%). Il megacolon idiopatico colpisce più frequentemente il gatto comune europeo. Tra le razze pure, quella siamese pare particolarmente predisposta. Quali sono i sintomi clinici associati a megacolon nel gatto? I sintomi clinici più comunemente riscontrati dai proprietari di gatti con megacolon includono eccessivo sforzo durante la defecazione (tenesmo) defecazione difficoltosa/dolorosa (dischezia) defecazione ridotta o addirittura assente tentativi ripetuti ma improduttivi di defecazione Vomito associato a sforzo eccessivo durante la defecazione Abbattimento Perdita di appetito Perdita di peso corporeo Come si fa diagnosi di megacolon nel gatto? Il sospetto di megacolon in un gatto può essere avanzato dal medico veterinario sulla base dei sintomi clinici riportati dal proprietario, della anamnesi pregressa di traumi pelvici o chirurgie addominale e del ritrovamento in sede di esame fisico di un colon diffusamente e gravemente disteso e di consistenza aumentata. Per la conferma diagnostica molto utile è la radiografia addominale che oltre alla valutazione del diametro del colon permette anche di valutare le strutture ossee pelviche (vedere immagine di copertina).Qualora ci fosse il sospetto di lesioni addominali sottostanti il megacolon potrebbe essere utile svolgere indagini come l’ecografia addominale e/o la colonscopia o l’esame di tomografia computerizzata (TAC). Inoltre il Medico Veterinario potrebbe voler eseguire esami di laboratorio completi per valutare la presenza di cause metaboliche di megacolon o di complicazioni associate alla malattia legate a squilibri elettrolitici (es. ipopotassiemia). Nel caso di una sospetta patologia neuromuscolare potrebbero essere necessarie una visita neurologica o l’esecuzione di indagini come una risonanza magnetica. Come si tratta il megacolon del gatto? L’approccio terapeutico del megacolon nel gatto si basa in primis sulla gestione/rimozione di patologie o cause sottostanti e nello svuotamento manuale del colon dalle feci che il veterinario farà mediante clistere e lavaggio del colon con l’ausilio di sonde o cateteri appositi in sedazione o in alcuni casi in anestesia generale per evitare dolore durante la procedura e per ottenere un adeguato rilassamento dello sfintere anale. Inoltre prima di queste procedure il veterinario potrebbe dover reidratare il paziente e correggere gli squilibri elettrolitici (mediante fluidoterapia e integrazione endovenosa). Una volta reidratato il paziente e svuotato il colon dalle feci, il veterinario imposterà una terapia medica multimodale (in aggiunta alla terapia specifica della patologia sottostante se presente) volta a favorire il transito intestinale e lo svuotamento del colon e a prevenire recidive di costipazione. La terapia medica si basa su diete con maggiore contenuto di fibra, lassativi emollienti che facilitano il transito e l’evacuazione delle feci e farmaci procinetici che promuovono la motilità del colon. Scopo delle terapie mediche è anche quello di prevenire recidive di costipazione e/o megacolon nei soggetti particolarmente predisposti. Che opzioni terapeutiche esistono per i casi di megacolon refrattari alla terapia medica o recidivanti? Nei casi di megacolon refrattari alla terapia medica o nel caso di frequenti recidive in corso di terapia medica, l’opzione migliore è la chirurgia di colectomia subtotale. Quest’ultima consiste nell’asportazione del tratto di colon interessato dalla patologia e impattato di feci preservando la valvola ileocolica. Nonostante la rimozione di un tratto più o meno esteso di colon, la maggior parte dei gatti recupera, dopo qualche giorno di diarrea, una normale defecazione. Quali sono le complicazioni del megacolon? Il megacolon se non trattato può esitare in disidratazione grave fino all’insorgenza di uno shock settico come conseguenza di una traslazione batterica intestinale/perforazione intestinale. Queste gravi complicazioni potrebbero mettere a rischio la vita del gatto. Qual è la prognosi di un gatto con megacolon? La prognosi di un gatto con megacolon dipenderà dalla causa sottostante del megacolon, dalla durata e della gravità della malattia. In generale, se il megacolon è responsivo alla terapia medica la prognosi è buona. Nel gatto che effettua la terapia chirurgica di colectomia subtotale la prognosi è favorevole, se è possibile preservare la valvola ileocolica. Immagine di copertina: radiografia dell’addome di un gatto con megacolon. Si noti il rapporto aumentato tra il diametro massimo del colon (c) e la lunghezza del corpo della quinta vertebra lombare (L5). “Med. Vet., Diplomato ACVIM, Diplomato ECVIM-CA, MRCVS, EBVS® - Specialist in Small Animal Internal Medicine”Dr. Fabio ProcoliAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}

Cos’è l’enteropatia proteino-disperdente del cane (PLE)? L’enteropatia proteino-disperdente (PLE) del cane è una sindrome caratterizzata dalla perdita eccessiva di albumine attraverso la mucosa intestinale. La mucosa è lo strato più interno della parete intestinale a contatto con il lume e quindi con i prodotti della digestione. Le cause della enteropatia proteino-disperdente del cane (PLE) sono complesse: l’aumento della permeabilità vascolare intestinale indotta da infiammazione; la perdita di integrità della mucosa intestinale secondaria a erosioni o ulcere di diversa natura; la dilatazione e/o ostruzione dei vasi linfatici intestinali anch’esse secondarie a processi infiammatori o tumorali. Questi meccanismi esitano nella perdita intestinale di proteine, in particolare di albumine, che se grave porta alla riduzione della concentrazione ematica (ipoprotidemia/ipoalbuminemia). Nella letteratura scientifica, da un punto di vista di frequenza, i cani con enteropatia proteino-disperdente del cane (PLE) presentano: nel 65% dei casi malattie infiammatorie croniche intestinali (IBD) nel 50% dei casi una dilatazione dei vasi linfatici (linfangectasia) nel 10% circa dei casi un’infiammazione dei vasi linfatici profondi (linfangite) o una malattia delle cripte della mucosa intestinale nei restanti casi altre malattie infiammatorie croniche intestinali (es. parassitarie) o tumorali (es. linfoma intestinale) Quali razze canine sono a maggior rischio di enteropatia proteino-disperdente ? Diversi studi hanno dimostrato che la PLE è più frequente in alcune razze canine quali Yorkshire Terrier, Cavalier King Spaniel, Cocker Spaniel, Pastore Tedesco, Maltese, Rottweiler e Border Collie. Quali sono i sintomi della enteropatia proteino-disperdente ? I segni clinici di enteropatia proteino-disperdente sono diversi per tipo ed entità ma è importante ricordare che alcuni cani sono asintomatici. I sintomi più frequenti sono: Abbattimento Perdita di appetito Perdita di peso e di condizione corporea Vomito e/o diarrea Dolore addominale Aumento della produzione urinaria e aumento della sete Edema degli arti Versamento addominale e/o pleurico E’ bene preoccuparsi quando il proprio cane presenta i sintomi clinici su indicati, ancora di più se si possiede un cane la cui razza è predisposta a questa patologia. Fig.1 - Cane con Enteropatia proteino disperdente (PLE), si evidenzia perdita di condizione corporea e ipotrofia muscolare diffusa. Cosa fare se il proprio cane presenta questi sintomi ? In questo caso il consiglio è di portare subito a visita il proprio cane da un veterinario che potrà effettuare degli esami preliminare come esami ematologici ed ecografia addominale per approfondire il sospetto ed alcuni esami più specifici (cortisolo basale e esame delle urine) volti ad escludere altre patologie. Il cortisolo basale è un test di screening che è consigliato effettuare nelle enteropatie croniche per escludere una malattia endocrina chiamata morbo di Addison (o ipocortisolismo). Il morbo di Addison infatti può dare sintomi gastroenterici sovrapponibili alla PLE ed è presente in 1 su 25 cani con enteropatia cronica. IL veterinario potrà anche effettuare esami delle urine per escludere che la carenza di albumine sia secondaria a una malattia renale (nefropatia proteino-disperdente). Le alterazioni ematologiche più frequentemente riscontrate nella enteropatia proteino-disperdente del cane (PLE) oltre all’ipoalbuminemia (albumine basse) sono l’ipocolesterolemia (colesterolo basso), l’ipocalcemia (calcio basso) e l’ipocobalaminemia (carenza Vit.B12), tutte secondarie ad un’alterata funzionalità intestinale. L’ecografia addominale in un cane con enteropatia proteino-disperdente (PLE) può evidenziare segni di enteropatia cronica come alterazioni della parete intestinale, linfonodi addominali aumentati di volume e versamento addominale (Fig. 2). Per la diagnosi definitiva di enteropatia proteino-disperdente (PLE) il veterinario potrà effettuare delle biopsie intestinali per esame istologico. L’esame istologico permetterà di valutare la causa specifica della PLE ed impostare così la terapia più adeguata. Le alterazioni istologiche frequenti nella PLE sono: presenza di cellule infiammatorie, danno epiteliale, dilatazione delle dei vasi linfatici, distensione delle cripte, atrofia dei villi intestinali. Le biopsie potranno essere effettuate in endoscopia, tecnica meno invasiva, in laparoscopia o in laparotomia. Fig. 2 - Immagine ecografica da un cane con PLE che mostra presenza di liquido libero in addome (ascite) e presenza di linfangectasia (striature iperecogene a livello della mucosa intestinale). Come si tratta la enteropatia proteino-disperdente (PLE) del cane? Nei cani con diagnosi di enteropatia proteino-disperdente il veterinario prescriverà una terapia dietetica a tenore di grassi moderatamente basso (low fat, commerciale o casalinga) o a tenore di grassi molto basso intorno al 6% (ultra low fat, casalinga) a cui può essere associata o meno una terapia medica. In base all’esito degli accertamenti diagnostici eseguiti, in particolare dell’esame istologico, il veterinario prescriverà la terapia medica più adeguata al caso. Si potrà optare per una terapia con glucocorticoidi, ad azione sia antiinfiammatoria sia immunosoppressiva, e in base alla risposta clinica del paziente si deciderà se associare in seguito altri immunosoppressori di prima o di seconda fascia. Inoltre nella gestione terapeutica della PLE potrà essere necessaria una terapia analgesica, probiotica multiceppo ad alta dose, antiemetica o l’integrazione di vitamine (Vit.B 12). Quali complicazioni possono insorgere a causa della enteropatia proteino-disperdente del cane (PLE)? La complicazione maggiore che può insorgere in un paziente con PLE è il tromboembolismo. Il tromboembolismo è l’occlusione dei vasi (soprattutto a livello polmonare) da parte di coaguli (emboli) che si distaccano da un trombo presente nel sangue (Fig. 3). I fenomeni tromboembolici, secondari allo stato infiammatorio persistente, sono subdoli e purtroppo talvolta fatali.Un marker ematico di infiammazione che può essere utilizzato per il monitoraggio della malattia è la Proteina C reattiva. Essa risulta aumentata nella fase acuta di malattia e può essere rivalutata in corso di terapia. In seguito alla diagnosi di enteropatia proteino-disperdente (PLE) il medico veterinario valuterà il rischio di insorgenza di tromboembolismo e deciderà se impostare una terapia profilattica antiaggregante e/o anticoagulante. Altre complicazioni della enteropatia proteino-disperdente (PLE) sono rappresentate dalla comparsa di versamento addominale e/o pleurico e lo shock ipovolemico, causate dall’eccessiva perdita di albumine. Queste complicazioni possono mettere in pericolo di vita il paziente e pertanto richiedono un intervento tempestivo (trasfusione di albumine e/o di plasma, drenaggio dei versamenti, ossigenoterapia). Fig. 3 - Immagine ecografica da un cane con PLE che mostra presenza di un trombo all’interno della vena porta. Come viene monitorata la enteropatia proteino-disperdente (PLE) del cane? Il protocollo di monitoraggio del cane con PLE è flessibile e dipendente da diversi fattori: gravità della malattia, terapia impostata, risposta alla terapia ed anche il costo. Un primo controllo dall’inizio della terapia avviene solitamente a circa 2-3 settimane. Sulla base della risposta clinica il veterinario deciderà come e se variare la terapia e come impostare i successivi controlli. La puntualità dei controlli è importante anche per identificare eventuali effetti collaterali associati alla terapia farmacologica impostata corticosteroidea e/o immunosoppressiva. È bene ricordare che i pazienti con PLE presentano un rischio elevato di recidiva della malattia. Qual è la prognosi della enteropatia proteino-disperdente (PLE) nel cane? Sono stati creati diversi score per associare a determinate caratteristiche cliniche, ecografiche, endoscopiche e istologiche un punteggio e correlarlo alla gravità della malattia. Pazienti con score clinico basso hanno una prognosi migliore rispetto a coloro che possiedono uno score clinico elevato. Altri fattori prognostici negativi sono: Le albumine persistentemente basse (
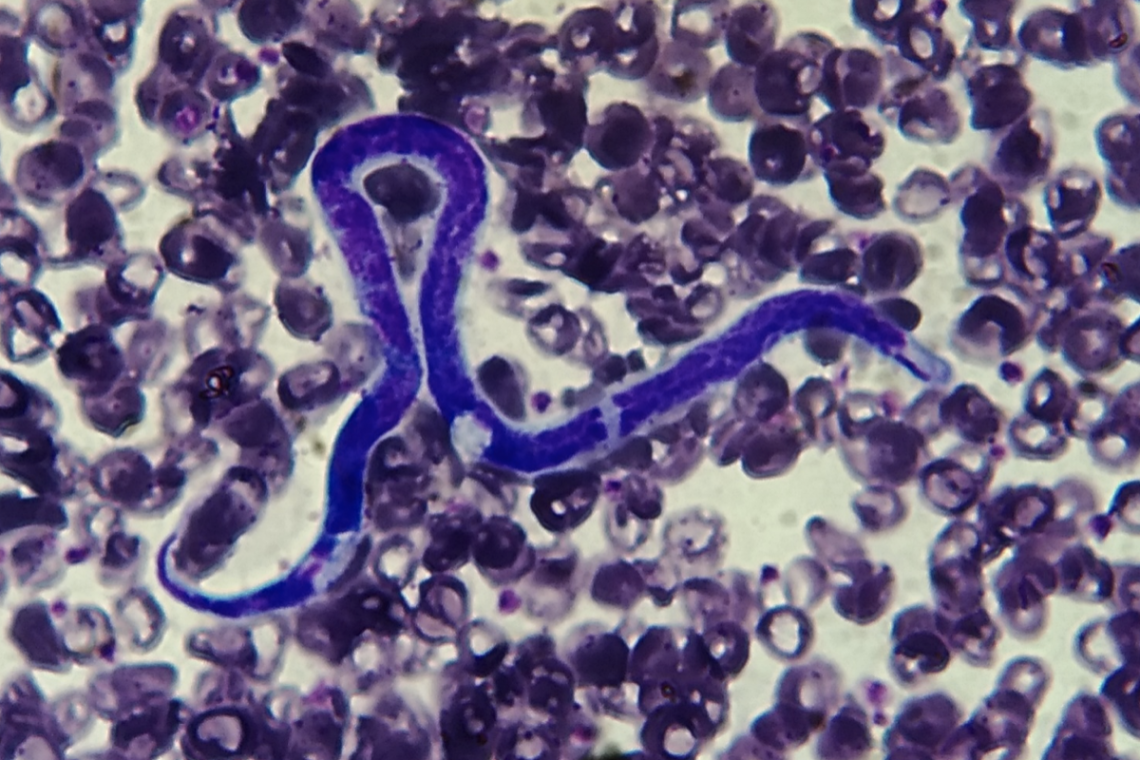
Epidemiologia Nonostante la percezione di calo delle prevalenze del parassita nelle aree storicamente endemiche, percezione legata al fatto che la maggior parte dei medici veterinari pratici opera su una clientela selezionata che mette in atto più o meno correttamente piani di profilassi, nonostante la profilassi effettuata da molti proprietari attenti alla salute del proprio animale, D. immitis mantiene costante la sua prevalenza nelle vaste sacche di animali (> 50%) che per motivi economici o logistici non sono sottoposti a profilassi. La percentuale dei soggetti infettati nella pianura padana continua a mantenersi tra il 20 e il 40%. È interessante notare che nell’ultimo decennio nuove aree sono diventate endemiche anche nel centro sud Italia (Puglia, Sicilia) e che virtualmente nessuna regione Italiana può considerarsi indenne. La diffusione di D. immitis verso le regioni meridionali si associa alla diffusione di D. repens dal sud verso il nord, tanto che le infestazioni miste nel Nord Italia sono diventate molto frequenti se non maggioritarie. Tra le cause di diffusione di entrambi i parassiti va considerata primariamente la contemporanea diffusione di specie aliene come Aedes albopictus, la famosa zanzara tigre, che per la sua capacità di adattarsi molto bene ad ambienti fortemente antropizzati e contaminati e per l’abitudine di eseguire il pasto di sangue durante le ore diurne e in sequenza su più soggetti mette a rischio contagio anche tipologie canine (cani di appartamento che vivono in Città) che prima erano a rischio modesto. L’ambiente urbano favorisce inoltre la diffusione del parassita anche perché proprio nei contesti maggiormente cementificati sono riscontrabili le cosiddette “isole di calore”, microambienti nei quali le temperature anche nelle stagioni fredde superano i 14°C, il valore soglia per lo sviluppo della larva all’interno della zanzara. Nel gatto per le difficoltà legate alla diagnosi non sono disponibili vasti dati epidemiologici. La minor attrattività del gatto verso le zanzare e la naturale resistenza di alcuni soggetti (1 su 4) all’infestazione da D. immitis fa sì che la prevalenza di questa parassitosi, che evolve nella maggior parte dei casi in forma asintomatica, per poi appalesarsi con sintomatologie acute e gravi (tra cui morte improvvisa), sia inferiore. Dati teorici, verificati sul campo in alcuni studi limitati, fanno ritenere che la prevalenza nei gatti, nella medesima area geografica, sia circa il 10% di quella riscontrabile nei cani (che sono reservoir del parassita). Macrofilarie (adulti) di Dirofilaria immitis Diagnosi I test attualmente in commercio per la ricerca di antigeni circolanti di D. immitis hanno raggiunto un’altissima sensibilità e sono in grado di svelare la presenza di pochissimi (o anche solo uno) parassiti adulti, specie in canidi piccola taglia (minor diluizione dell’antigene) o in presenza di macrofilarie femmine adulte (maggiore liberazione di antigene). L’aumento della sensibilità ha portato inevitabilmente ad una riduzione della specificità tanto che oggi sono ben documentati falsi positivi da reazioni crociata in caso di infestazione da Angiostrongylus vasorum e Spirocerca lupi, e altri nematodi (in particolari D. repens) si sospetta possano dare ugualmente cross reactivity. Le indicazioni di ESDA (European Society of Dirofilariosis and Angiostrongylosis) sono quelle di eseguire contestualmente al test Antigenico un test di Knott per la ricerca di microfilarie circolanti per incrementare il valore predittivo positivo dei test e per evidenziare possibili razioni crociate nel caso che un test risulti inaspettatamente positivo in assenza di microfilaremia. In caso di difficile identificazione morfologica delle macrofilarie al test di Knott può essere utile l’esecuzione della PCR per identificare la specie. La PCR deve seguire e non sostituire il test di Knott perché il DNA esaminato è quello contenuto nelle microfilarie circolanti (inutile eseguirla in cani non microfilaremici) e per la minor sensibilità (cani con microfilaremie inferiori a 4-6 mf/ml danno frequentemente esito negativo). Nel gatto la scarsa sensibilità dei test antigenici e il raro riscontro di microfilaremia impongono l’uso contestuale dei test anticorpali, considerando che essendo test indiretti non forniscono prova certa d’infestazione e che nei soggetti asintomatici questi test hanno sensibilità incompleta. In caso di positività a test anticorpale, con test antigenico negativo, è necessario quindi ricorre ad altri ausili diagnostici (ecocardiografia) per una diagnosi di certezza. Terapia Nel cane le due terapie causali d’elezione sono rappresentate dalla Melarsomina (terapia medica adulticida) e dalla rimozione delle macrofilarie per via trans-giugulare con tecnica mini-invasiva (Ishihara Forceps Fujinon, ClearIt Avalon med) nei soggetti con “Sindrome della vena cava” o elevate cariche parassitarie riscontrate ad esame ecocardiografico. Per questo motivo è importante che il medico veterinario possa effettuare una corretta stadiazione del paziente utilizzando anche indagini strumentali come esami radiografici ed ecocardiografici. Profilassi Le variazioni climatiche e le importanti modificazioni nella popolazione di ospiti intermedi (zanzare) non consentono di individuare con sicurezza una stagionalità del parassita con una fase di inizio e una di fine rischio trasmissione, in particolar modo in ambito urbano e nelle regioni centro meridionali. La profilassi per la Filariosi cardiopolmonare sia nel cane sia nel gatto dovrebbe essere eseguita con una copertura di tutti i 12 mesi dell’anno come indicato dalle linee guida ESDA e AHS. Immagine di copertina: Microfilaria di D. immitis. Striscio ematico (colorazione Romanowsky). Le microfilarie di D.immitis sono riconoscibili per lo spazio cefalico privo di nuclei (non presente in D repens) “DVM, Specialista in Clinica dei Piccoli Animali, Diplomato EVPC, EBVS® - European Veterinary Specialist in Parasitology”.Dr. Luigi VencoAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}
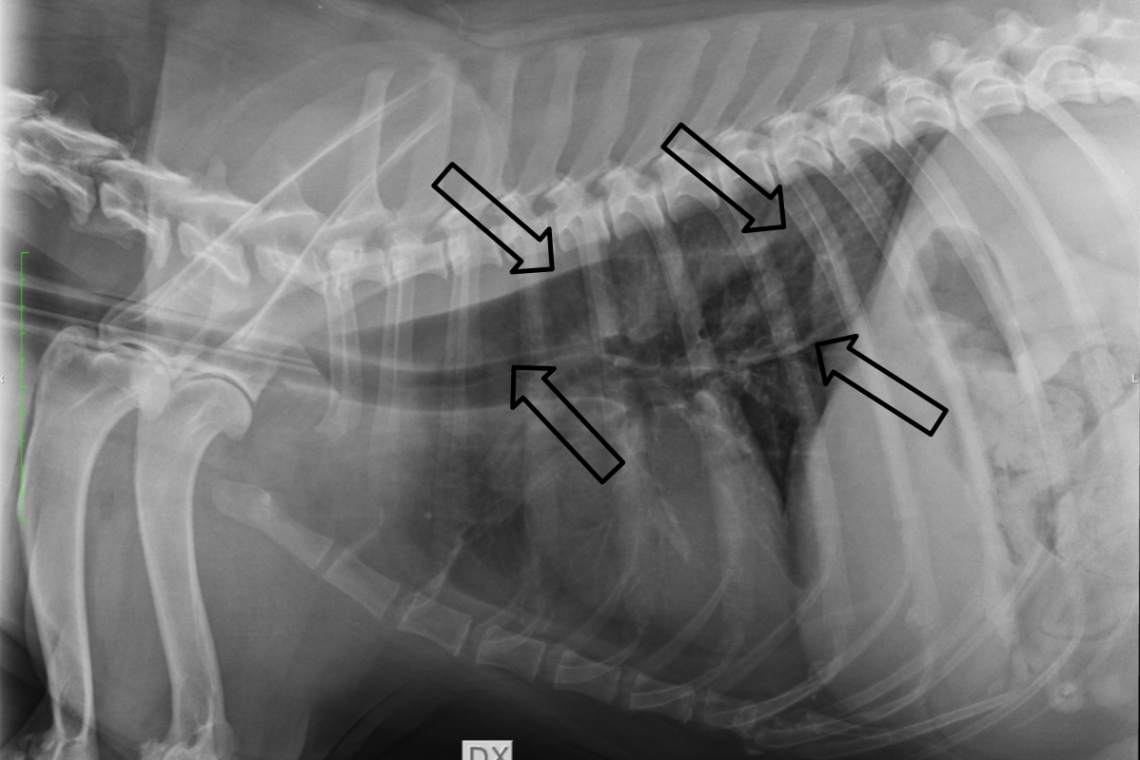
Che cos’è il megaesofago del cane? Per megaesofago si intende una condizione caratterizzata dalla dilatazione di una parte (megaesofago focale) o di tutto l’esofago (megaesofago diffuso) associata a riduzione o perdita della normale motilità esofagea. L’esofago è la parte del canale digerente che connette il cavo orale e il faringe allo stomaco. È un organo tubulare delimitato da 2 sfinteri (lo sfintere esofageo prossimale e quello distale). La sua funzione principale è quella di permettere il passaggio allo stomaco del cibo e dei liquidi ingeriti attraverso una serie di contrazioni ritmiche, quest’ultime rese possibili dallo strato muscolare esofageo. Quali sono le cause di megaesofago del cane? Il megaesofago del cane viene distinto in megaesofago congenito (presente alla nascita) o acquisito (insorto dopo la nascita). Quello acquisito viene ulteriormente distinto in primario, senza cause sottostanti, o secondario quando associato a patologie di diversa natura insorte al di fuori dell’esofago e con un suo coinvolgimento secondario. La causa della forma congenita non è ancora del tutto chiara, al momento l’ipotesi principale è che la malattia derivi da un’alterata innervazione dell’esofago. Il megaesofago acquisito è di sicuro la forma più comune. La sua forma primaria (o idiopatica) la causa esatta è sconosciuta ma sembra coinvolgere un difetto nell’innervazione dell’esofago con compromissione della motilità esofagea. Per quanto riguarda il megaesofago acquisito secondario, diverse sono le cause possibili che possono essere distinte a seconda della loro natura in: Cause neuromuscolari (che coinvolgono la trasmissione dello stimolo nervoso al muscolo) come Miastenia gravis Polimiopatia/polimiosite Lupus sistemico eritematoso Dermatomiosite Malattie infettive come cimurro Infezioni clostridiali come il tetano e il botulismo Malattie del sistema nervoso autonomo come la disautonomia Ostruzioni dell’esofago di diversa natura Neoplasia Anomalie dell’anello vascolare Stenosi esofagea (restringimento focale dell’esofago conseguente ad un processo infiammatorio primario o a compressione esterna) Corpi estranei Intossicazioni Piombo Organofosforici Cause endocrine Ipoadrenocorticismo o morbo di Addison (insufficiente produzione ormonali da parte delle ghiandole surrenali) Ipotiroidismo Esistono delle predisposizioni di razza per l’insorgenza di megaesofago nel cane? Le seguenti razze sembrano predisposte al megaesofago congenito: Setter irlandese Alano Pastore tedesco Labrador Retriever Shar pei Terranova Schnauzer nano Fox terrier Il megaesofago idiopatico colpisce più comunemente razze di media e grossa taglia con un’età compresa tra i 5 e i 12 anni. Per quanto riguarda il megaesofago acquisito secondario, la predisposizione di sesso, razza o età dipenderà dalla patologia sottostante. Quali sono i sintomi di megaesofago del cane? Il sintomo clinico principale causato dal megaesofago è il rigurgito. Il rigurgito è l’atto passivo di espulsione improvvisa di cibo e/o liquidi provenienti dall’esofago e/o dallo stomaco. Il rigurgito insorge per la perdita di contrattilità e motilità dell’esofago e l’impossibilità di cibo e liquidi a progredire nello stomaco. Il rigurgito va sempre distinto dal vomito in cui il cibo o i liquidi vengono attivamente espulsi dallo stomaco o dall’intestino. Il vomito a differenza del rigurgito è preceduto da: Aumento della salivazione Conati Contrazioni addominali ripetute seguite dall’espulsione delle ingesta Un altro segno spesso riscontrato nei cani con megaesofago è la perdita di peso con appetito conservato o aumentato dovuti a malnutrizione o a perdita di massa muscolare. Lo stato di malnutrizione, spesso associato a disidratazione, sono da ricondurre alla diminuita o mancata assunzione di cibo e liquidi a causa del rigurgito. Altri segni clinici riscontrabili durante sono da ricondurre alla patologia sottostante, e includono debolezza muscolare (dovuta a patologie neuromuscolari o endocrinopatie), sintomi gastroenterici come diarrea e vomito (associati a avvelenamenti o ipoadrenocorticismo) o segni cutanei (come nel lupus eritematoso sistemico, nell’ipotiroidismo o nella dermatomiosite). La presenza di episodi di tosse e difficoltà respiratoria possono essere imputabile al passaggio di materiale esofageo o gastrico nelle basse vie respiratorie e l’insorgenza di irritazione o di polmonite (polmonite ab ingestis). Quali rilievi si possono riscontrare all’esame clinico di un cane con megaesofago? I rilievi all’esame clinico dipenderanno dalla durata e gravità della malattia, dalla patologia sottostante e dalla presenza o meno di complicanze (come ad esempio polmonite ab ingestis). I rilievi più comuni includono: Disidratazione e stato di nutrizione scadente Aumento della salivazione Masse muscolari ridotte (da mancato uso e/o da malnutrizione proteica) Abbattimento e riluttanza al movimento (patologie neuromuscolari, polmonite ab ingestis) Febbre Andatura rigida (polimiopatia)Dolorabilità muscolare (polimiosite, dermatomiosite) Respiro alterato (polmonite ab ingestis, timoma, malattie neuromuscolari con coinvolgimento dei muscoli della respirazione) Mantello scadente con lesioni cutanee (ipotiroidismo, lupus eritematoso sistemico, dermatomiosite) Come si può diagnosticare il megaesofago nel cane? Il sospetto di megaesofago deve insorgere sempre in presenza di un cane con rigurgito. La radiografia toracica (immagine di copertina) è un metodo molto utile per confermare la presenza di megaesofago e per riscontrare eventuali cause intratoraciche (come nel caso di masse timiche) o complicazioni (come nel caso di polmonite ab ingestis).Una volta riscontrata la presenza di megaesofago bisognerà effettuare una serie di indagini specifiche volte ad escludere tutte le possibili cause di megaesofago. Queste indagini possono includere esami di laboratorio, test di funzionalità della tiroide e delle ghiandole surrenali, diagnostica per immagini avanzata, test di funzionalità nervosa e muscolare e in alcuni casi biopsie di nervi e muscoli per esame istologico. Solo dopo aver escluso cause sottostanti, il megaesofago potrà essere chiamato primario (o idiopatico). Qual’è la terapia del megaesofago nel cane? I cani affetti da megaesofago acquisito secondario richiederanno il trattamento specifico della patologia sottostante. Nel caso del megaesofago primario o idiopatico la terapia è fondamentalmente una di supporto e sintomatica e si baserà sul supporto nutrizionale per assicurarsi che il cane sia in grado di alimentarsi correttamente riducendo gli episodi di rigurgito e aspirazione nelle vie respiratorie. In alcuni casi, semplicemente elevare la ciotola del cibo e dell’acqua può essere sufficiente a favorire il passaggio di cibo e liquidi nello stomaco per gravità. In aggiunta, la somministrazione di piccoli pasti più frequente può ridurre gli episodi di rigurgito. Variare la consistenza del cibo da secca a poltigliosa può favorire il passaggio del cibo nello stomaco. In casi in cui questi accorgimenti non sono sufficienti, è possibile avvalersi di supporti specifici (come la cosiddetta sedia di Bailey, Fig 1) che permettono di mantenere in posizione eretta il cane durante l’assunzione del cibo. . In alcuni casi, il veterinario potrebbe decidere di inserire nello stomaco, sotto anestesia generale e per via endoscopica, un sondino di alimentazione (sondino PEG) che permette l’inserimento di cibo liquido direttamente nello stomaco bypassando l’esofago e riducendo i rischi di rigurgito e aspirazione di contenuto gastrico nelle vie respiratorie. Nel caso sia insorta una polmonite ab ingestis, potrebbe rendersi necessaria la somministrazione di antibiotici ad ampio spettro in aggiunta alla ospedalizzazione per ossigeno terapia e terapie di supporto. Qual è la prognosi del megaesofago nel cane? Nel complesso la prognosi a lungo termine del megaesofago del cane è riservata. La prognosi del megaesofago dipenderà dalla sua forma. Il megaesofago congenito può migliorare nel tempo, se la terapia di supporto è condotta attentamente. La prognosi per il megaesofago acquisito primario o idiopatico è sfavorevole a causa dei ripetuti episodi di polmonite ab ingestis. Nel caso del megaesofago acquisito secondario la remissione è possibile nel caso in cui la patologia sottostante venga trattata con successo (come ad esempio nel caso della miastenia gravis o delle endocrinopatie). Fig. 1 - Prototipo di sedia di Bailey, per l’alimentazione assistita di un cane con megaesofago e dismotilità esofagea per ridurre il rischio di rigurgito.Una volta entrato nel dispositivo il cane può solo assumere una posizione verticale (da seduto) per poter raggiungere la ciotola. “Med. Vet., Diplomato ACVIM, Diplomato ECVIM-CA, MRCVS, EBVS® - Specialist in Small Animal Internal Medicine”Dr. Fabio ProcoliAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}

L’arrossamento oculare è una manifestazione clinica comune a tante condizioni nei nostri animali. Può essere associato a situazioni banali e passeggere, come le congiuntiviti follicolari canine o le forme lievi di congiuntivite da Herpesvirus felino, ma anche a patologie più gravi come le ulcere corneali, le uveiti ed il glaucoma. Il rossore congiuntivale che si nota è legato ad un aumento dell’apporto di sangue nel tessuto oculare a seguito di uno stimolo irritativo/infiammatorio e può essere o meno associato a gonfiore (chemosi congiuntivale), a iperlacrimazione (epifora) e a fastidio oculare (blefarospasmo). Nei cani in accrescimento spesso si osserva una condizione di iperemia e lacrimazione, chiamata congiuntivite follicolare, legata alla stimolazione cronica del sistema linfatico congiuntivale da parte di polveri ambientali. Tale condizione preoccupa molto i proprietari, ma in realtà tende a risolversi spontaneamente con la crescita e può essere attenuata dall’uso di antibiotici e cortisonici locali. Spesso nei soggetti allergici, così come avviene a livello cutaneo, anche l’occhio viene interessato da prurito e arrossamento intenso, sia a livello congiuntivale che palpebrale. In questi casi il veterinario potrà prescrivere è spesso necessaria una terapia multimodale per controllare le manifestazioni cliniche con l’impiego di antibiotici, cortisonici, farmaci antiprurito, dieta, terapia anticorpale, vaccini etc. Anche difetti di posizionamento palpebrale (entropion, ectropion) o ciglia “fuori posto” (distichiasi e ciglia ectopiche) creano irritazione continua, innescando l’infiammazione e l’arrossamento della congiuntiva. Queste condizioni si affrontano il più delle volte con una procedura chirurgica, che di solito è risolutiva. Nei gatti la congiuntivite è forse la patologia oculare più frequentemente riscontrata ed è legata all’infezione cronica da Herpesvirus, un agente patogeno praticamente diffuso in tutta la popolazione felina, che resta “nascosto” e innocuo finchè l’animale non subisce uno stress, a seguito del quale si ha un temporaneo calo delle difese immunitarie che permette così la riattivazione del virus e la manifestazione clinica (iperemia, lacrimazione e in casi gravi ulcere corneali). In queste situazioni il gatto viene trattato con antibiotici e antivirali fino alla remissione dei sintomi, ma il proprietario deve essere avvisato delle possibili e frequenti recidive. Se l’arrossamento oculare è improvviso e associato a dolore, è più probabile che ci sia uno stimolo irritativo acuto, potenzialmente pericoloso per l’integrità anatomica e funzionale del globo oculare, come una lesione corneale, un corpo estraneo, un’infiammazione delle strutture interne (uveite) o un importante aumento della pressione endoculare (glaucoma): in questi casi è bene non tergiversare e portare il prima possibile il proprio animale dal veterinario, così da avere una diagnosi tempestiva ed una terapia adeguata. Anche gli arrossamenti cronici non sono da sottovalutare perché potrebbero essere il primo campanello di allarme di malattie altrettanto invalidanti nel tempo, come la cheratocongiuntivite secca e la cheratite superficiale cronica (anche detta “panno corneale”), patologie spesso legate alla razza, che portano nel tempo ad un’infiammazione e opacamento corneale, con progressivo calo della vista se non si instaura la terapia specifica. L’occhio rosso può anche essere legato alla presenza di sangue all’interno dell’occhio. Questa condizione, chiamata ifema, può derivare sia da un evento traumatico contusivo, ma anche da situazioni cliniche più subdole, evidenziate proprio da questo sanguinamento intraoculare, quali distacchi retinici (secondari a ipertensione arteriosa sistemica) o avvelenamenti da rodenticidi anticoagulanti, o ancora in caso di alcune neoplasie oculari. Per concludere quindi, l’occhio rosso non è mai una condizione “normale” ed è bene che venga indagata dal medico veterinario per evitare di trovarsi in situazioni potenzialmente pericolose per la vista e l’integrità dell’organo stesso.“DVM, Dottore di Ricerca in Oftalmologia Veterinaria Specialista in Clinica e Malattie dei Piccoli Animali (Oftalmologia)”Dr. Domenico MultariAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}

Accade spesso che il medico veterinario esperto in comportamento sia interpellato quando è in programma un cambiamento importante che coinvolgerà anche il gatto della famiglia. Chiunque viva con questo animale conosce perfettamente le difficoltà che può avere nell’affrontare anche piccoli cambiamenti, apparentemente insignificanti: arredamento nuovo, un ospite che resta qualche giorno in casa, affrontare un breve viaggio. Oramai molti studi confermano quanto sia importante per il gatto la stabilità dell’ambiente di vita così come delle abitudini, della routine. Il gatto ama sottolineare la sua presenza in casa e la destinazione d’uso delle diverse parti dell’ambiente di vita, utilizzando diversi tipi di marcatura olfattiva e visiva e questo gli permette di sentire la casa più sua, lasciando indicazioni che gli danno sicurezza e rendono ogni particolare della casa una certezza da ritrovare ad ogni annusata. Per questo motivo, ad ogni cambio di stanza, ogni movimento, ogni modificazione della compagnia in una stanza può indurre il gatto a lasciare tracce di sé, depositando marcature differenti, paragonabili a dei cartelli stradali o a post it, effettuate attraverso i feromoni. Questi segnali chimici para-olfattivi portano un messaggio al cervello, passando attraverso un organo senso – olfattorio accessorio posto tra cavità buccale e nasale (Organo Vomero Nasale o di Jacobson), di fondamentale importanza per molti animali perché consente loro di decifrare messaggi lasciati da animali della stessa specie. I feromoni sono quindi una sorta di evidenziatore usato dall’animale per segnalare la sua presenza in zona, eventuali pericoli, lo stato fisiologico, le differenti funzioni di un luogo o l’altro e sono secreti da differenti parti del corpo, a seconda del messaggio da depositare e della necessità individuata dal gatto. Le marcature facciali sono quelle che vengono depositate su oggetti, passaggi, persone con lo scopo di sottolinearne l’importanza e la “proprietà”. Strofinando guance e mento, il gatto deposita delle molecole prodotte dalle ghiandole facciali, talvolta anche visibili come “macchie” untuose sugli spigoli delle pareti. Le marcature con graffio, al contrario di quanto comunemente si pensi, non vengono effettuate per “farsi le unghie” ma per indicare un punto di transito o un luogo in cui il gatto ama appartarsi e appisolarsi. Queste sono molto importanti perché permettono al gatto di lasciare due tipi di messaggi: visivo – il graffio che rimane sul substrato – olfattivo – con la deposizione di feromoni prodotti dalle ghiandole sottoungueali. Una terza modalità di marcatura del gatto è quella che avviene tramite l’urina (raramente con le feci). La marcatura urinaria può essere depositata quando qualcosa nell’ambiente non va come il gatto vorrebbe: se ci sono altri felini sconosciuti oppure se vengono eliminate le marcature – ad esempio, quando si tinteggiano le pareti o si cambia il divano perché è stato graffiato. Questa marcatura può comparire anche quando il gatto subisce un trasloco senza le dovute attenzioni e precauzioni, trovandosi catapultato in un nuovo ambiente del tutto sconosciuto. Come prepararsi al cambiamento Il trasloco è un evento impegnativo anche per noi, implica un periodo di confusione in casa, tra scatoloni e gran parte delle nostre cose fuori posto, andirivieni continui tra due case, organizzazione di tempo e spazi, adattamento alle novità. Per immaginare cosa significhi per il gatto dovremmo poterci immergere nella sua percezione dello spazio e alla sicurezza che questo animale trova delimitando la propria casa con i feromoni e che è strettamente correlata ad una stabile routine accanto a noi. Per un gatto “trasloco” vuol dire essere stressato e vederci stressati, impegnati nel districarci tra le mille cose da fare e risolvere, distratti rispetto al quotidiano condiviso con lui, sotto sopra da ogni punto di vista. In aggiunta, per il gatto vedere la casa altrettanto stravolta in ogni angolo è un elemento di ulteriore stress e perdita di riferimenti di ogni tipo. Allora prepararsi al cambiamento significa prevenire aiutare il gatto ad accettare il più possibile serenamente questo grande cambiamento. Quando cominciare a prepararlo ai cambiamenti? Questo è variabile ed è in relazione alla nostra capacità di organizzazione che potrà rivelarsi preziosissima in una situazione del genere. Se il trasloco andrà fatto in poco tempo e si prevede che al caos, si potranno aggiungere concitazione e un po’ di ansia, sarà bene quanto meno anticipare tutto il possibile per limitare lo stress dell’animale, cominciando ad adottare accorgimenti almeno un mese prima. Esistono in commercio prodotti specifici, nutraceutici o integratori alimentari, molto validi per supportare l’animale in un momento che potrebbe rivelarsi stressante. Si tratta prodotti utili per ridurre l’ansia e assolutamente sicuri perché privi di controindicazioni. Il medico veterinario potrà consigliare i più adatti all’animale, a seconda del suo profilo comportamentale e della sua adattabilità. Un altro supporto molto importante per aiutare il gatto ad affrontare al meglio il cambiamento sono i feromoni di sintesi, copie di quei messaggi chimici che il gatto deposita quotidianamente nel proprio ambiente e che gli danno sicurezza. Esistono in commercio feromoni di sintesi, che si diffondono nell’ambiente grazie a un diffusore elettrico, che possono attenuare l’ansia da cambiamento anticipando, nel contempo, l’azione di marcatura del gatto nella nuova casa fintanto che non sarà lui stesso a appropriarsene una volta trasferiti. Questi dovrebbero essere applicati nella nuova casa almeno 7-10 giorni prima del trasferimento del gatto, per offrirgli al suo arrivo un ambiente più confortevole e rassicurante. Nell’attesa possiamo anche inserire attività di preparazione per prevenire lo stress. Qualche tempo prima può essere utile lasciare in casa scatole e scatoloni vuoti, di diverse dimensioni e in diversi posti, lasciando al gatto la libertà di esplorarli. Questi oggetti, che presto invaderanno tutta casa, possono comparire preventivamente come situazioni di divertimento: il gatto potrà essere incoraggiato a nascondersi dentro lo scatolone, giocarci e abituarsi a ciò che accadrà durante i preparativi. Con estrema semplicità potremo quindi trasformare ciò che potrebbe essere qualcosa di stressante per la modificazione ambientale, la perdita di controllo e di riferimenti domestici, in un divertentissimo gioco. Accogliendo gli agguati e il nascondino tra una scatolone e l’altro, offrendo al gatto qualche scatola creata ad hoc per la ricerca di qualche buono snack o di alcuni dei suoi giochi preferiti, potremo facilmente trasformare i preparativi in un momento di interazione e distrazione, alleviando lo stress di tutti. Il trasloco si avvicina Buona abitudine sarebbe tenere sempre a portata di gatto il suo trasportino affinché non diventi un oggetto del terrore, associato all’idea che si andrà dal dottore ma un luogo di riposo. Perché la percezione olfattiva di questo luogo sia positiva è importante lavarlo bene dopo ogni trasporto dal veterinario, affinché i messaggi di paura (feromoni di allarme) che il gatto può avervi lasciato durante il tragitto attraverso i cuscinetti plantari, scompaiano insieme alla paura che ha provato. A tale scopo è sufficiente lavare accuratamente interno ed esterno del trasportino con acqua e sapone, per poi passarlo con alcool e, dopo aver fatto asciugare bene ed evaporare ogni odore, sistemarci una copertina morbida o un cuscino. La collocazione del trasportino, preventivamente pulito, in un punto della casa gradito al gatto, stimolerà la sua curiosità e lo incoraggerà ad esplorarlo, entrarci, sdraiarsi sul tetto, portarci qualche giocattolo o andare a farsi un pisolino al riparo da rumori e dal movimento in casa. Questa preparazione, oltre ad essere utile per cancellare l’antipatia per il trasportino, ci permetterà di abituare il gatto a brevi spostamenti senza che questi siano associati esclusivamente alla visita veterinaria e farà sì che il trasferimento dalla casa vecchia alla nuova possa essere più tranquillo. Inoltre, una buona percezione del trasportino ci permetterà di far conoscere al gatto la nuova dimora in più riprese, portandocelo per qualche ora quando andremo a sistemare le nostre e le sue cose, e fintanto che tutto sarà sistemato e tutta la famiglia si ricollocherà nella nuova casa. Predisporre la nuova casa al meglio Per aiutare il gatto ad adattarsi più rapidamente e con minore stress al cambiamento, può essere utile allestire inizialmente una zona delimitata dell’abitazione dove potrà trovare una o più cassettine igieniche, dei punti cibo ben distanziati dalle cassettine, acqua, giocattoli, cucce e elementi di arredo per arrampicarsi ed appartarsi in alto, tiragraffi e tutto ciò che più gradiva nella precedente abitazione. Nella stessa zona sarà utile applicare, come scritto in precedenza, i feromoni (in una presa di corrente in basso). In questo modo daremo al gatto il tempo per ambientarsi gradualmente, secondo i suoi tempi e gli eviteremo di sentirsi spaesato, sopraffatto da troppe novità. Nel contempo, il nostro amico avrà la possibilità di apprezzare l’effetto dei feromoni di sintesi e di arricchire con marcature di sua produzione il nuovo ambiente, rilassandosi con eventuali nutraceutici consigliati dal medico veterinario e divertendosi a fare la caccia al tesoro tra gli scatoloni in attesa di collocazione. “Med. Vet., PhD, Esperto in comportamento animale riconosciuto FNOVI, Presidente SISCA (Società Italiana Scienze Comportamentali Applicate) - (Medicina comportamentale)”Dr.ssa Maria Chiara CatalaniAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}

Cos’è l’edema polmonare? L’edema polmonare è un’emergenza, potenzialmente fatale, caratterizzata da un accumulo anomalo di fluidi extravascolari in alcuni comparti del parenchima polmonare, quali l’interstizio (edema interstiziale) e/o gli alveoli polmonari (edema alveolare). Quali sono le cause di un edema polmonare? L’edema polmonare può essere determinato da problematiche cardiache e non, ma le prime risultano sicuramente tra le cause più frequenti e l’edema polmonare in questo caso caratterizza la cosiddetta “insufficienza cardiaca congestizia” o “scompenso cardiaco”. Tra le patologie cardiache più frequenti, potenzialmente responsabili di edema polmonare cardiogeno ricordiamo: La degenerazione mixomatosa della valvola mitrale, che rappresenta la patologia cardiaca acquisita riscontrata più frequentemente nel cane, specialmente nelle razze di piccola taglia. La miocardiopatia dilatativa (DCM), che è la forma di miocardiopatia (ovvero di patologia del muscolo cardiaco) più comune nel cane, specialmente nelle razze di grossa taglia (Dobermann, Terranova, Alano). La miocardiopatia ipertrofica (HCM) che rappresenta la malattia cardiaca più frequente nel gatto, in cui le razze maggiormente a rischio sono il Maine Coon, Ragdoll, Persiano, British Shorthair, Sphinx, anche se si riscontra con una frequenza molto elevata anche nei comuni europei. La miocardiopatia restrittiva; anche questa è una miocardiopatia tipica del gatto ma meno frequente rispetto alla forma ipertrofica. L’endocardite è tra le possibili cause di scompenso cardiaco e quindi edema polmonare nel cane, solitamente negli animali è a prevalenza aortica, a differenza dell’uomo; l’incidenza di questa patologia è piuttosto bassa, si attesta intorno allo 0,05%, e sono maggiormente a rischio cani adulti di grossa taglia. La miocardite (ovvero un disordine infiammatorio del muscolo cardiaco), rappresenta una delle patologie cardiache più complesse da diagnosticare ed ha un’incidenza dell’1,5% nella specie canina fino al 2,5% nella felina. Tachiaritmie. Sono molte le patologie del ritmo cardiaco che possono rendersi responsabili di uno scompenso cardiaco con edema polmonare. Ci sono anche delle cardiopatie congenite, quindi presenti sin dalla nascita, che possono essere responsabili di edema polmonare, tra cui il difetto del setto interventricolare (DIV) ed il Dotto Arterioso Pervio (PDA). Questa malattia è particolarmente frequente in alcune razze come il Pastore Tedesco, Pastore Australiano, Terranova, Border Collie, Maltese, con predisposizione maggiore nei soggetti di sesso femminile. Come posso sospettare uno scompenso cardiaco? L’animale in scompenso cardiaco presenta difficoltà respiratoria, che può essere più o meno evidente a seconda dell’estensione delle lesioni, del soggetto e della specie. Può comparire improvvisamente tosse o, a volte, si può avere solo un aumento della frequenza respiratoria, con respiro affannoso od a bocca aperta, inoltre si può notare una maggiore compartecipazione addominale (guardando il proprio animale si vedono delle escursioni importanti dell’addome durante gli atti respiratori). L’ animale in scompenso cardiaco può anche assumere posizioni particolari, volte ad agevolare la respirazione, come ad esempio la testa particolarmente estesa, allungata sul collo e gli arti anteriori divaricati, oppure comportamenti particolari, come la riluttanza a distendersi, ad adagiarsi nella cuccia ed a mangiare. Quando in un animale si nota una sintomatologia di questo tipo, l’indicazione è sempre quella di contattare il proprio medico veterinario curante e di condurre l’animale in visita d’urgenza nella struttura veterinaria più vicina, evitando per quanto possibile ogni forma di stress, così da non peggiorare una funzione respiratoria già compromessa. Come viene diagnosticato? La diagnosi deve essere confermata in maniera tempestiva in modo da evitare la progressione e la complicazione del quadro clinico, aumentando le probabilità di sopravvivenza. L’edema polmonare viene già sospettato dal veterinario in presenza di una storia clinica di malattia cardiaca, dei sintomi clinici precedentemente descritti e dei rilievi dell’esame fisico, tra cui il riscontro di soffi cardiaci o di aritmie, indicativi di una patologia cardiaca sottostante. Nell’auscultazione dei campi polmonari solitamente si percepiscono particolari rumori respiratori, quali crepitii e rantoli. La diagnosi viene poi confermata con un esame radiografico del torace, oppure da un’ecografia del torace, ed entrambi possono essere utilizzati dal veterinario anche per il monitoraggio del paziente. Nel gatto può essere considerata dal medico veterinario l’esecuzione di un test ematico volto alla ricerca di porzioni di proteine prodotte normalmente dal muscolo cardiaco. Solo una volta stabilizzato l’animale il veterinario potrà ritenere necessario eseguire un esame ecocardiografico, così come esami ematici di laboratorio possono essere necessari per la valutazione complessiva dell’animale in funzione delle necessità terapeutiche che il veterinario deve intraprendere. Quale è la terapia? I soggetti affetti da edema polmonare devono essere gestiti il più delicatamente possibile riducendo al minimo ogni forma di stress. La terapia è di tipo medico, volta a ridurre la congestione venosa ed a migliorare lo stato emodinamico e di ossigenazione del paziente. Quale è la prognosi? La prognosi dell’edema polmonare cardiogeno è riservata. È possibile aumentare le probabilità di sopravvivenza se il paziente viene portato dal veterinario il più rapidamente possibile. Cosa posso monitorare a casa in un animale cardiopatico che ha avuto un edema polmonare? Al proprietario di un animale che ha avuto un edema polmonare, ma in generale al proprietario di ogni soggetto affetto da patologia cardiaca, si consiglia di monitorare con costanza a casa la frequenza respiratoria del proprio animale. Per fare ciò si contano, quando l’animale è in assoluto riposo, gli atti respiratori in un minuto (può risultare più pratico contare gli atti respiratori in 15 secondi e poi moltiplicare per 4. In condizioni normali gli atti respiratori dei nostri animali a casa ed a riposo devono essere inferiori a 30; ovviamente tale parametro è riferito a condizioni di normalità in assenza di altri fattori determinanti un aumento della frequenza respiratoria (stato di agitazione, alte temperature…). Qualora si registri un aumento della frequenza respiratoria del proprio animale si consiglia di contattare il proprio medico curante o di condurre il soggetto a visita di controllo urgente. “Med. Vet., Med Vet, GPCert in Cardiologia - (Cardiologia)”Dr.ssa Marta ClarettiAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}

Cos’è la cistite idiopatica felina? La cistite idiopatica felina (FIC) è una sindrome infiammatoria di origine sconosciuta a carico della vescica urinaria del gatto. La FIC rappresenta la patologia più comune (55%) delle basse vie urinarie nel gatto seguita dalla cistite batterica (20%), tappi uretrali (10%), calcoli urinari (7%) e tumori (4%). Quali sono i sintomi di cistite idiopatica felina? I gatti con FIC presentano sintomi riferibili alla infiammazione delle basse vie urinarie: Urinazione dolorosa (detta stranguria) o difficoltosa (detta disuria) Urinazione frequente di piccole quantità di urine (detta pollachiuria) Urinazione in posti inusuali della casa e al di fuori della lettiera (detta periuria) Presenza di sangue nelle urine (detta ematuria) L’eccessivo leccamento della regione genitale (overgrooming) Inoltre a seconda della gravità o durata della malattia possono insorgere altri sintomi quali : Abbattimento Perdita di appetito Vocalizzazioni Febbre Dolore addominale Mancata urinazione (anuria) Perché insorge la Cistite Idiopatica Felina ? Ad oggi, l’esatta causa della FIC rimane sconosciuta. Si sospetta che la malattia sia multifattoriale con il coinvolgimento di diversi fattori del paziente ma anche ambientali. I fattori che sembrano avere un ruolo nello sviluppo della malattia includono: Predisposizione genetica: che rende alcuni soggetti più a rischio di altri. Alterazioni nella composizione della parete della vescica: in gatti con Cistite Idiopatica Felina è stata dimostrata una carenza di glicosamminoglicani delle sostanze che proteggono l’epitelio (cellule di rivestimento) della vescica predisponendolo a erosione e infiammazione. Infiammazione di origine neurogena: le terminazioni nervose presenti nella parete della vescica possono essere stimolate da stimoli o irritanti locali oppure venire stimolate in eccesso dal sistema nervoso centrale (encefalo) in risposta a stress di diverso tipo. La stimolazione di tali fibre nervose porterebbe al rilascio di sostanze chimiche (neurotrasmettitori) in grado di esacerbare l’irritazione e l’infiammazione locale. Stress: Diversi studi dimostrano che lo stress gioca un ruolo chiave nella Cistite Idiopatica Felina. In molti casi l’insorgenza della malattia viene scatenata da un evento stressante sia all’interno che all’esterno dell’abitazione. Risposta adattativa anomala allo stress: alcuni studi dimostrano che i gatti con Cistite Idiopatica Felina sviluppano una risposta adattativa all’evento stressante anomala rispetto ai gatti sani con la produzione eccessiva di alcuni neurotrasmettitori “pro-infiammatori” ma la totale assenza di neurotrasmettitori ad effetto “anti-infiammatorio. Quali gatti sono a maggior rischio di Cistite Idiopatica Felina? La Cistite Idiopatica Felina tipicamente colpisce gatti nervosi che vivono esclusivamente indoor e che sono stati esposti di recente a stress ambientali come l’aggressione da parte di altri gatti all’interno o esterno della casa, l’arrivo di un nuovo animale nella casa, la presenza di persone estranee nell’ambiente domestico o l’inizio di lavori all’interno della abitazione). Inoltre, i gatti di mezza età di sesso maschile e in sovrappeso sembrano particolarmente a rischio. Non è stata invece dimostrata nessuna predisposizione di razza. Come si fa diagnosi di Cistite Idiopatica Felina? Non esiste un test diagnostico specifico per la Cistite Idiopatica Felina. Di conseguenza, la diagnosi viene effettuata escludendo le altre patologie a carico delle basse vie urinarie nel gatto (chiamate nel complesso FLUTD). Per far ciò, i gatti con sintomi da basse vie urinarie vengono sottoposti a: Esame fisico chimico delle urine, analisi del sedimento e esame colturale delle urine Radiografie dell’addome con o senza l’uso di mezzi di contrasto Ecografia del tratto urinario L’esame delle urine permette di escludere un’Infezione batterica delle basse vie urinarie (UTI). La radiografia addominale con o senza mezzo di contrasto e/o l’ecografia permette di escludere la presenza di calcoli urinari, restringimenti (stenosi) dell’uretra o masse/neoformazioni. I rilievi possibili nei casi di FIC includono: Presenza di sangue o cellule infiammatorie all’esame delle urine Ostruzione uretrale in assenza di calcoli o masse Ispessimento della parete vescicale con sedimento e possibile reattività dei tessuti circostanti (Fig.1) Fig.1 Immagine ecografica della vescica urinaria di un gatto con FIC. Si noti l’ispessimento della parete della vescica (*), la reattività dei tessuti circostanti (#) e la presenza di 2 piccoli calcoli nel lume della vescica (**). Come si tratta la Cistite Idiopatica Felina? Nella maggior parte dei casi, soprattutto se si tratta del primo episodio di Cistite Idiopatica Felina, i sintomi si risolvono spontaneamente dopo pochi giorni senza terapie. In altri casi invece può essere necessario che il veterinario somministri terapia fluida endovenosa, terapia antidolorifica e antinfiammatoria.Fondamentale sarà la prevenzione di recidive, riducendo il più possibile o eliminando le possibili fonti di stress. Importante è utilizzare tecniche di arricchimento ambientale con l’introduzione di tiragraffi, giochi o altri elementi di intrattenimento felino. Alcuni gatti sembrano beneficiare dell’effetto di ferormoni felini sintetici, presenti in commercio come diffusori per ambiente. E' anche importante cercare di ridurre il conflitto tra i gatti conviventi aumentando il numero di lettiere o di ciotole presenti in casa, inoltre, laddove è possibile, ogni cambiamento della routine familiare e domestica deve essere introdotto in maniera graduale. Per quanto riguarda l’alimentazione nella Cistite Idiopatica Felina, al momento non sono presenti in letteratura studi riguardo l’efficacia della terapia dietetica ma sono commercializzate diete veterinarie apposite che hanno un aumentato contenuto di acqua, antiossidanti e triptofano. Quali sono le complicazioni della Cistite Idiopatica Felina? La complicazione maggiore della cistite idiopatica è la comparsa di un’ostruzione uretrale funzionale, secondaria all’infiammazione, che impedisce la normale urinazione.L’ostruzione uretrale è una emergenza clinica che richiede attenzione immediata da parte di un medico veterinario che cercherà di disostruire l’uretra in aggiunta a fornire terapia di supporto. Per risolvere l’ostruzione il veterinario applica un catetere urinario (sotto sedazione o anestesia generale) che, se necessario, può essere tenuto in sede per le 48-72 ore successive in aggiunta a terapia analgesica, antinfiammatoria e fluidoterapia endovenosa. Qualora non si intervenga tempestivamente, la dilatazione della vescica e il ristagno di urine possono causare squilibri elettroliti (es. iperpotassiemia), rottura della vescica o danno renale grave che possono mettere in pericolo la vita del paziente. In rari casi, in cui la disostruzione uretrale non sia possibile – nel caso di recidive o di comparsa di stenosi uretrale, potrebbe rendersi necessaria l’esecuzione di una chirurgia di uretrostomia (con la creazione di un’apertura uretrale – stoma- artificiale). Qual è la prognosi nei gatti con Cistite Idiopatica Felina? Fatto salvo l’insorgenza di complicazioni, la prognosi della cistite idiopatica felina è favorevole soprattutto se le misure volte a ridurre eventi stressanti e recidive vengono messe in atto. Nonostante ciò, il tasso di recidiva rimane alto: si stima che circa il 50% dei gatti con patologie delle basse vie urinarie (FLUTD) vada incontro a recidive spesso dovute a un’errata terapia ambientale. “Med. Vet., Diplomato ACVIM, Diplomato ECVIM-CA, MRCVS, EBVS® - Specialist in Small Animal Internal Medicine”Dr. Fabio ProcoliAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}

Cos’è la Torsione Dilatazione gastrica nel cane? La Torsione Dilazione Gastrica nel cane (abbreviata GDV) è una emergenza gastroenterica potenzialmente fatale, se non riconosciuta e trattata tempestivamente, caratterizzata da una eccessiva dilatazione dello stomaco per accumulo di gas e fluidi e dalla concomitante rotazione dello stomaco lungo il proprio asse. Come avviene la Torsione Dilatazione gastrica nel cane? Il meccanismo esatto di sviluppo della Torsione Dilatazione gastrica nel cane non è ancora del tutto chiaro. Diverse sono le ipotesi sin qui avanzate ma è probabile che si tratti di una malattia multi fattoriale con la compartecipazione di diverse cause in cani geneticamente predisposti. Tra i fattori ritenuti co-responsabili della Torsione Dilatazione gastrica troviamo: Razza di taglia gigante e grande ad esempio Alano, Pastore Tedesco, Setter Inglese e Irlandese e Barbone (anche se qualsiasi cane può sviluppare Torsione Dilatazione gastrica) Conformazione profonda della gabbia toracica Età avanzata Condizioni fisiche scadenti ed eccessivo dimagrimento Numero e quantità eccessiva dei pasti Esercizio fisico dopo il pasto Aerofagia (ingestione di grandi quantità di aria) Sbalzi termici improvvisi Ridotta motilità dello stomaco Lassità dei legamenti epato-gastrico (che collegano stomaco a fegato) Oltre ai fattori di rischio, rimane ancora da delucidare se il meccanismo scatenante della Torsione Dilatazione gastrica sia la dilatazione eccessiva dello stomaco (per cause diverse come deglutizione eccessiva di aria e saliva, fermentazioni batteriche, accumulo di materiale alimentare o secrezioni nello stomaco) con conseguente rotazione dell’organo, o se la dilatazione avvenga come conseguenza di una iniziale rotazione dello stomaco sul suo asse lungo. In entrambi i casi, la rotazione dello stomaco lungo il proprio asse, che può essere completa (a 360°) o incompleta (a 180°), porta a un vero e proprio intrappolamento nello stomaco di gas, saliva, secrezioni e cibo che non hanno modo di lasciare l’organo portando a una sua dilatazione incontrollata. Che succede allo stomaco in seguito alla Torsione Dilatazione gastrica? In corso di Torsione Dilatazione gastrica, la significativa dilatazione dello stomaco all’interno dell’addome porterà a una compressione dei vasi sanguini limitrofi con conseguente congestione venosa e formazione di trombi. Inoltre, la milza che è vicina allo stomaco può essa stessa diventare congesta ed eventualmente torcersi e rompersi. Infine, l’intrappolamento di succhi acidi nello stomaco può portare alla ulcerazione della parete gastrica e alla possibile perforazione. Inoltre, la condizione di ridotto flusso sanguigno e di carenza di ossigeno tissutale porta al rilascio massiccio in circolo di sostanze chimiche che possono causare danno al muscolo del cuore con comparsa di aritmie potenzialmente fatali e che possono indurre una sindrome da infiammazione generalizzata che può portare alla insufficienza di diversi organi e del sistema della coagulazione e portare eventualmente al decesso del cane. È quindi davvero importante ai fini prognostici identificare e trattare in maniera tempestiva queste complicazioni, in aggiunta alla gestione specifica della Torsione Dilatazione gastrica, per garantire la sopravvivenza del paziente. Come posso sospettare una Torsione Dilatazione gastrica nel mio cane? Al fine di poter trattare tempestivamente la Torsione Dilatazione gastrica evitando conseguenze gravi è fondamentale che il proprietario di un cane a rischio di Torsione Dilatazione gastrica possa riconoscerne i sintomi clinici ad essa associati per poi richiedere l’attenzione del proprio medico veterinario. I sintomi più comuni della Torsione Dilatazione gastrica includono: Agitazione Ipersalivazione (produzione eccessiva e perdita di saliva dalla bocca) Conati di vomito improduttivi (senza espulsione di materiale) Rigurgito di saliva (espulsione dalla bocca senza conati) Eruttazioni ripetute Difficoltà respiratoria con respiro affannoso e sforzi respiratori eccessivi (per compressione dello stomaco dilatato sul diaframma e una ridotta distensione dei polmoni) Distensione dell’addome Grave abbattimento dello stato mentale Colore pallido o grigiastro delle mucose orali Nei casi più gravi di Torsione Dilatazione gastrica o in caso di intervento ritardato il quadro clinico si può aggravare in modo irrimediabile fino allo sviluppo di shock (collasso) cardiocircolatorio (causato da un ridotto flusso di sangue da e al cuore) con grave calo della pressione sanguigna e morte. Come si conferma la diagnosi di Torsione Dilatazione gastrica nel cane? La diagnosi nel cane deve essere confermata in maniera tempestiva in modo da evitare l’insorgenza di gravi complicazioni e aumentare le probabilità di sopravvivenza. Solitamente la diagnosi di GDV viene già sospettata dal veterinario in presenza di sintomi clinici già elencati e di rilievi dell’esame fisico tipici della malattia come il rilevamento di grave distensione dell’addome associata a timpanismo (suono caratteristico della presenza di gas alla percussione addominale). Tuttavia, la diagnosi definitiva può essere emessa con l’esecuzione di una radiografia addominale che dimostrerà uno stomaco disteso da gas e situato in una posizione diversa da quella fisiologica. L’avvenuta rotazione dello stomaco sul suo asse lungo determina inoltre la comparsa di una “doppia bolla” rappresentata da 2 regioni anatomiche dello stomaco separate da una banda di tessuto ed entrambe distese da gas (foto 1).Il Veterinario potrà anche richiedere ulteriori ed utili indagini diagnostiche come per esempio test di laboratorio utili per le cure mediche necessarie a stabilizzare il paziente, valutare lo stato clinico e predire in modo più accurato le possibilità di sopravvivenza (prognosi). Foto 1: Radiografia addominale latero-laterale. Possiamo osservare lo stomaco dilatato e torto con il tipico aspetto a “doppia bolla”Come si tratta la Torsione Dilatazione gastrica nel cane? L’approccio terapeutico alla GDV del cane va diviso in 3 fasi: Fase di stabilizzazione del paziente. Questa è la fase più importante. L’obbiettivo è quello di correggere le alterazioni emodinamiche del paziente preparandolo ad affrontare la fase successiva della chirurgia nella maniera più sicura e riducendo il rischio di complicazioni. Terapia chirurgica: la tecnica chirurgica rappresenta la terapia risolutiva. Mediante un approccio in laparotomia (apertura dell’addome) è possibile visualizzare lo stato degli organi addominali, il loro posizionamento e integrità. Successivamente sarà possibile, mediante manualità del chirurgo, il corretto riposizionamento dello stomaco, e facilitarne lo svuotamento aiutando il posizionamento del tubo orogastrico per lavanda gastrica. Infine, il chirurgo procede alla pessi, ovvero all’ancoraggio dello stomaco a strutture addominali adiacenti. La pessi è fondamentale per ridurre il rischio di torsioni future che potrebbero manifestarsi con una certa probabilità. In particolare, questa procedura chirurgica non eviterà la dilatazione dello stomaco ma permetterà di prevenire la torsione dell’organo e tutti i rischi correlati. Esistono varie tipologie di pessi la cui scelta è a discrezione del chirurgo e della confidenza che ha con le diverse tecniche. Gestione post-operatoria: la terapia postoperatoria che il veterinario imposterà sarà molto importante per assicurare la completa guarigione. Importante sarà anche seguire un piano alimentare riabilitativo al fine di ristabilire la funzionalità gastrica. L’assunzione di alimento semisolido o solido in assenza di episodi di vomito in genere è indice di ripresa della funzionalità gastroenterica. Quale è la prognosi della Torsione Dilatazione gastrica nel cane? La prognosi della Torsione Dilatazione gastrica nel cane è riservata. Il rischio di mortalità è alto con percentuale di decessi variabile del 10-45%. È possibile aumentare le probabilità di sopravvivenza se il paziente viene portato dal Veterinario il più rapidamente possibile riducendo così la probabilità di insorgenza delle sequele della malattia, tra cui il danno ischemico ai tessuti, la necrosi e la perforazione della parete dello stomaco. Come posso prevenire il rischio che il mio cane sviluppi una Torsione Dilatazione gastrica? In presenza di fattori di rischio per lo sviluppo di Torsione Dilatazione gastrica (ad esempio in cani di taglia gigante e grande), il vostro medico veterinario può effettuare una procedura di gastropessi preventiva per ridurre il rischio di sviluppo di Torsione Dilatazione gastrica più in là nel corso della vita.“Med. Vet., Diplomato ACVIM, Diplomato ECVIM-CA, MRCVS, EBVS® - Specialist in Small Animal Internal Medicine”Dr. Fabio ProcoliAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}

