Che cos’è l’epatite cronica del cane? L’epatite cronica del cane è una malattia di natura infiammatoria e degenerativa a carico del fegato caratterizzata da una insorgenza lenta e da un andamento cronico e progressivo. Quando si parla di epatite cronica una distinzione fondamentale va fatta tra l’epatite cronica primaria, di cui parleremo in questo articolo, e quella secondaria. Nell’epatite cronica primaria il meccanismo patologico origina nel fegato e lo coinvolge direttamente causando delle alterazioni significative. Nell’epatite cronica secondaria invece, il processo patologico scatenante origina al di fuori del fegato (ad esempio nell’intestino, nel pancreas o nel cavo orale) con coinvolgimento solo susseguente del fegato e con comparsa di alterazioni lievi e poco significative. Questa forma viene chiamata anche epatite cronica reattiva a significare la reazione del fegato a un processo patologico insorto altrove. La prevalenza dell’epatite cronica primaria del cane è largamente sconosciuta. Tuttavia, si sospetta che la malattia sia sotto-diagnosticata per la scarsa propensione a eseguire biopsie del fegato necessarie al raggiungimento della diagnosi e per via della sua subdola insorgenza e lenta progressione che la rendono difficilmente sospettabile. Cosa causa l’epatite cronica nel cane? La vera causa dell’epatite cronica primaria del cane è in buona parte sconosciuta ma si sospetta che la malattia sia dovuta a una aberrante attivazione del sistema immunitario del cane nei confronti di componenti cellulari del fegato con successivo instaurarsi di un processo infiammatorio auto-propagante che a sua volta porta all’instaurarsi di danni strutturali irreversibili (malattia su base immunomediata). Diverse cause potenziali in grado di causare questa disfunzione del sistema immunitario sono state considerate dai ricercatori. Tra le più studiate si annoverano: - Malattie infettive - Malattie metaboliche - Farmaci e tossine ambientali Nonostante diversi studi, l’associazione tra queste cause e l’epatite cronica primaria del cane non è stata dimostrata in maniera convincente e la vera causa della malattia rimane elusiva. In alternativa alla disfunzione del sistema immunitario, un’altra causa di epatite cronica primaria del cane è rappresentata dall’accumulo eccessivo di rame all’interno del fegato (epatite cronica rame associata). In condizioni naturali il rame assunto con la dieta viene assorbito a livello intestinale e arriva al fegato dove viene utilizzato per catalizzare reazioni cellulari essenziali, viene immagazzinato come riserva e la quantità in eccesso viene eliminata attraverso le vie biliari e quindi attraverso l’intestino. In alcuni casi a causa di un difettoso meccanismo di trasporto e/o escrezione del rame, questo metallo pesante si accumula in maniera eccessiva nel fegato dove causa un grave e progressivo danno ossidativo con morte (apoptosi) delle cellule epatiche e una risposta infiammatoria secondaria massiccia.In questo caso è l’accumulo di rame a scatenare il processo infiammatorio (accumulo di rame primario). E’ tuttavia possibile che in alcuni casi di epatite cronica su base immunomediata, l’accumulo di rame avvenga secondariamente alla perdita di funzione delle cellule del fegato causata dal processo infiammatorio (accumulo di rame secondario). La distinzione tra queste due forme di accumulo di rame sarà fondamentale ai fini della scelta della terapia più adeguata e potrà avvenire solo mediante la misurazione effettiva della quantità di rame presente nella biopsia epatica. Quali razze di cane sono a maggior rischio di sviluppare l’epatite cronica? Premesso che l’epatite cronica (sia la forma immunomediata che quella rame-associata) può colpire cani di qualsiasi razza, sesso ed età, diversi studi scientifici hanno evidenziato delle predisposizioni di razza per entrambe le forme di epatite cronica del cane. Le razze maggiormente a rischio includono (lista non esaustiva): Dalmata (forma rame-associata) Labrador Retriever (forma immunomediata e forma rame-associata) Doberman Pinscher (forma immunomediata e forma rame-associata) West Highland White Terrier (forma rame-associata) Bedlington Terrier (forma rame-associata su base genetica) English e American Cocker Spaniel (forma immunomediata) English Springer Spaniel (forma immunomediata) L’età media dei cani con epatite cronica è intorno ai 7 anni tuttavia la malattia può colpire anche cani più giovani o anziani. Alcuni studi hanno inoltre riscontrato una maggior rischio di sviluppare la malattia per i cani di sesso femminile soprattutto per le razze Labrador Retriever, Doberman, Dalmata e English Springer Spaniel. Altri studi invece hanno riscontrato un rischio maggiore nei maschi di razza American e English Cocker Spaniel. Come si può sospettare clinicamente l’epatite cronica in un cane? Per via della grossa riserva funzionale del fegato e per via della natura insidiosa della malattia, l’epatite cronica può svilupparsi senza mostrare alcun sintomo clinico se non quando il problema è già avanzato.E’ importante quindi sospettare la malattia nei cani di razze a rischio anche in presenza di sintomi clinici aspecifici o lievi. I sintomi clinici più frequentemente notati dai proprietari di cani con epatite cronica sono i seguenti (tra parentesi è riportata la relativa percentuale di frequenza): Riduzione dell’appetito 61% Letargia/depressione 56% Colorazione giallastra di occhi, mucose orali e cute 34% Distensione addominale da liquido 32% Aumento della sete e dell’urinazione (polidipsia/poliuria) 30% Vomito 24% Diarrea 20% Sintomi neurologici (encefalopatia epatica) 7% Come già accennato, l’epatite cronica primaria del cane ha una fase sub-clinica o pre-clinica molto lunga durante la quale i sintomi clinici sono assenti o lievi, il che complica la diagnosi e la terapia tempestiva della malattia prima che si sviluppino gravi alterazioni (alcune irreversibili) del fegato. Fortunatamente, un aiuto dal punto di vista diagnostico ci viene fornito dagli esami di laboratorio, in particolare dal profilo biochimico. Come posso sospettare l’epatite cronica del cane con gli esami di laboratorio? Le indagini di laboratorio sono utili per avanzare un sospetto di epatite cronica (soprattutto le forme avanzate) ma non sono utili ad escludere la presenza della malattia perché possono risultare nella norma nonostante la malattia (seppur in forma lieve sia già presente). L’esame di laboratorio più utile per avanzare il sospetto di epatite cronica è il profilo biochimico. In particolare, l‘aumento significativo (> 2 volte il range superiore di laboratorio) e persistente (di durata > 2 mesi) dell’enzima ALT è fortemente indicativo di un danno significativo alle cellule epatiche e, se sono state escluse cause extra-epatiche dell’alterazione, renderebbe necessaria l’esecuzione di una biopsia epatica per escludere la presenza di epatite cronica. Altre alterazioni del profilo biochimico riportate in corso di epatite cronica del cane includono un aumento (inferiore in proporzione a quello della ALT) di altri enzimi del fegato come la ALP, la GGT e la AST, l’aumento della bilirubina (iperbilirubinemia) o, nei casi avanzati con insufficienza epatica, la diminuzione del glucosio (ipoglicemia), del colesterolo (ipocolesterolemia), delle albumine (ipoalbuminemia) e della BUN. Talvolta, soprattutto negli stadi terminali della malattia (cirrosi), gli enzimi epatici possono risultare nella norma o al di sotto dei range di riferimento per la perdita di massa vitale del fegato. L’ecografia addominale è utile per sospettare l’epatite cronica del cane? L’esame ecografico è generalmente molto utile per la valutazione d’insieme del fegato (della sua forma, dimensione e ecostruttura), delle vie biliari e delle strutture vascolari associate al fegato. Purtroppo la sua utilità nella diagnosi dell’epatite cronica è relativamente bassa in quanto in buona parte dei casi il fegato può apparire ecograficamente normale nonostante la presenza di gravi alterazioni del profilo biochimico. Si parla quindi di una bassa sensibilità dell’ecografia per la diagnosi di epatite cronica ovvero non si può escludere la malattia sulla base di un esame ecografico nella norma.In casi avanzati di epatite cronica il fegato potrebbe apparire ridotto di dimensioni (microepatica) con architettura gravemente distorta e si potrebbe riscontrare la presenza di liquido libero in addome (ascite) o la proliferazione di piccoli vasi sanguigni (shunt portosistemici acquisiti).Ecografia addominale di un cane con epatite cronica di stadio avanzato. Il fegato (F) appare gravemente ridotto di dimensioni, con perdita della normale apparenza ecografica e comparsa di una struttura diffusamente disomogenea. Cosa serve per confermare la diagnosi di epatite cronica del cane? Per confermare la diagnosi di epatite cronica sarà obbligatoria l’esecuzione di una biopsia epatica e la successiva richiesta dell’esame istologico che dovrà essere interpretato da un patologo esperto di malattie del fegato. Unitamente all’esame istologico della biopsia epatica è consigliato eseguire sempre un esame colturale della bile e delle colorazioni speciali per valutare l’accumulo di rame o pigmenti all’interno delle cellule del fegato. Quali sono i criteri istologici per la diagnosi di epatite cronica del cane? I criteri istologici tipici dell’epatite cronica includono la presenza di un infiltrato infiammatorio di tipo mononucleare (rappresentato da linfociti, plasmacellule e macrofagi) o misto (con presenza anche di cellule multinucleate) a distribuzione variabile nel contesto lobulo epatico (l’unità anatomica e funzionale del fegato), in associazione a morte degli epatociti (necrosi e apoptosi).In casi avanzati ci sarà presenza di fibrosi più o meno grave con la proliferazione dei piccoli dotti biliari e la formazione di isolotti di tessuto epatico circondato da fasci di collagene (rigenerazione nodulare).Nei casi molto avanzati la normale architettura del fegato sarà distorta e si parlerà di cirrosi epatica, che rappresenta lo stadio finale della malattia associato a una prognosi infausta. Al fine di escludere la presenza di un accumulo eccessivo di rame come causa della epatite cronica sarà necessario eseguire una colorazione speciale sul tessuto epatico (con rodanina) che permetterà di notare la presenza e la distribuzione di rame nel campione bioptico e in ultima analisi la quantificazione del rame (espressa in mg/kg di sostanza secca) sul tessuto.In caso di una concentrazione di rame > 700 mg/kg ma < 1500 mg/kg si tratterà di un accumulo di rame secondario alla infiammazione (epatite cronica immunomediata).Nel caso invece di una quantità > 1500 mg/kg si tratterà di un accumulo primario di rame con infiammazione secondaria (epatite cronica rame-associata).Immagine istologica di una biopsia epatica sottoposta a colorazione con rodanina. Si apprezza una area del lobulo epatico con (*) con intensa colorazione rossastra indicativa di accumulo eccessivo di rame e di epatite cronica rame-associata. Quale terapia per l’Epatite Cronica nel cane? Il veterinario, in aggiunta alla terapia sintomatica (basata sul controllo dei sintomi e delle complicazioni derivate dalla malattia), opterà per la terapia dell’epatite cronica del cane appropriata in base al tipo di patologia: immunomediata o rame-associata. Nel caso della epatite cronica Immunomediata la terapia si basa sull’utilizzo di farmaci immunosoppressori in aggiunta a farmaci di supporto come antiossidanti, dieta con bassissima quantità di rame e proteine di alto valore biologico. Solitamente la terapia sarà necessaria per almeno 12 mesi con tentativi di ridurre il dosaggio del farmaco in base alla risposta clinica e al miglioramento della concentrazione ematica di ALT. Tuttavia in alcuni casi il cane andrà trattato indefinitamente. Nella epatite cronica rame-associata: bisognerà utilizzare farmaci cosiddetti “chelanti del rame” (come la D-penicillamina) che agiscono riducendo l’assorbimento intestinale del rame e favorendo l’eliminazione del rame accumulato a livello epatico, in aggiunta a farmaci antiossidanti e dieta a basso contenuto di rame. Solitamente saranno necessari 6-9 mesi di terapia per riuscire a ridurre in maniera efficace la quantità di rame accumulata in eccesso nel fegato. Per monitorare la risposta alla terapia sarebbe ideale ripetere la biopsia epatica e quantificazione del rame, ma spesso si preferisce monitorare i sintomi clinici e l’andamento della concentrazione ematica della ALT come indici indiretti di remissione. Qual è la prognosi dell’epatite cronica del cane? La prognosi nella epatite cronica del cane dipenderà dallo stadio della malattia e dalla tempestività della diagnosi e dell’inizio della terapia. Tra i fattori prognostici negativi ci sono: Riscontro di iperbilirubinemia al profilo biochimico La presenza di ascite all’esame ecografico (associata a fibrosi e ipertensione portale) Gravità ed estensione della fibrosi all’esame istologico “Med. Vet., Diplomato ACVIM, Diplomato ECVIM-CA, MRCVS, EBVS® - Specialist in Small Animal Internal Medicine”Dr. Fabio ProcoliAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}

Il cane o il gatto possono avere una eccessiva lacrimazione degli occhi, che rappresenta un fastidioso problema, di solito estetico, spesso non completamente risolvibile. Esistono molti “falsi miti” sulle cause della lacrimazione (alimentazione, allergie, ostruzione delle vie lacrimali) che, in qualche modo, vanno sfatati; con questo breve articolo cerchiamo di fare un po’ di chiarezza e suggerire qualche possibile soluzione.In tutto il mondo stanno diventando sempre più popolari cani appartenenti a razze toy, quali Maltesi, Barboncini, Bichon, Shih-tzu e Chihuahua, perché, oltre che essere facilmente gestibili per la piccola taglia, sono anche dolci e affettuosi (con qualche rara eccezione!). Spesso però questi cani possono presentare una lacrimazione eccessiva (detta epifora), che spinge il proprietario a rivolgersi al veterinario, all’allevatore o al negoziante nel tentativo di trovare un rimedio. Lo stesso può accadere per alcune razze feline.In questi animali le lacrime non vengono drenate completamente attraverso le naturali vie dell’apparato escretore (dette vie lacrimali) con la conseguente fuoriuscita delle stesse dalla rima palpebrale.Per questo motivo il pelo intorno agli occhi rimane costantemente bagnato, esitando in una “poco cosmetica” colorazione marrone a volte maleodorante ed evidente soprattutto negli esemplari a mantello più chiaro. Il colore rossiccio è in parte ricollegabile all'ossidazione di composti ferrosi normalmente contenuti nelle lacrime, ma non è sangue come molti proprietari erroneamente pensano!Ad eccezione dei soggetti in cui la lacrimazione è legata a “vere” patologie oculari (ulcere corneali, cheratiti, uveiti, glaucomi) la maggior parte delle epifore croniche, soprattutto in soggetti giovani, sono dovute a diversi fattori legati soprattutto alla conformazione e posizione dei bulbi oculari e delle palpebre. Nelle razze con occhi “molto grandi” (brachicefaliche), come Shih-Tzu, Carlini, Bulldog, e nei gatti Persiani o Exotic, uno dei motivi principali dell’evidente e costante lacrimazione è legato alla loro particolare anatomia oculare: l’orbita risulta più piatta e di conseguenza gli occhi, spinti in avanti verso la rima palpebrale, impediscono alle lacrime di trovare lo spazio (lago lacrimale) per scorrere e defluire nei punti lacrimali, causandone quindi la fuoriuscita all’esterno. Sempre in questi animali possono essere presenti dei peli sovrannumerari che nascono in punti “anomali”, per esempio sul bordo delle palpebre (distichie) o all'interno di esse (ciglia ectopiche), oppure nell’angolo mediale dell’occhio, formando a volte dei veri e propri “ciuffi” (trichiasi caruncolare mediale). La costante irritazione dell'occhio da parte di questi peli, e l'eccessiva esposizione del bulbo oculare, che non viene correttamente protetto e umettato per l’incompleta chiusura delle palpebre (lagoftalmo), rappresenta uno dei fattori principali responsabili della lacrimazione.Una ulteriore comune aggravante è legata alla forma e posizionamento della fessura palpebrale che tende ad essere eccessivamente lunga (macroblefaro) e spesso mal conformata in corrispondenza dell’angolo interno (entropion mediale). Infine in molte delle razze canine di piccola taglia (es. Chihuahua e Pinscher) può essere presente anche un’alterazione della qualità delle lacrime (dislacrimia) dovuta ad infiammazioni ricorrenti delle palpebre (blefariti) e conseguente danno delle ghiandole e delle cellule responsabili della produzione delle componenti lipidica e mucinica del film lacrimale, con peggioramento della lacrimazione. Il recente impiego di strumentario per la valutazione della meibografia e della osmolarità, con l’analisi dei deficit qualitativi e della superficie oculare, ha dato un nuovo spunto al trattamento e monitoraggio di questi casi.Anche le patologie della bocca e dei denti possono contribuire ad accrescere la lacrimazione poiché l’accumulo di placca e tartaro provoca una risalita di batteri dal cavo orale alla congiuntiva aumentando l’infiammazione e l’epifora stessa. Per quanto detto quindi l’epifora del cane e del gatto è un problema “multifattoriale” difficilmente controllabile in maniera definitiva dato che bisognerebbe agire contemporaneamente sulle numerose cause. Il modo migliore di procedere è quello di far visitare il proprio pet da un veterinario esperto che dopo la visita oculistica potrà consigliare terapie mediche con antibiotici e antinfiammatori e alcuni selezionati sostituti lacrimali, con lo scopo di ridurre in parte la colorazione bruna delle secrezioni.Nei soggetti con alterazioni palpebrali importanti è possibile intervenire chirurgicamente asportando i peli mediali e riducendo la lunghezza delle palpebre con l’ausilio di blefaroplastiche particolari (es. cantoplastica mediale). Questa chirurgia viene spesso consigliata anche in Carlini o Shih-Tzu come prevenzione per ridurre lo sviluppo di patologie corneali quali cheratite pigmentosa e ulcere ricorrenti, responsabili di possibili deficit visivi permanenti. La procedura contribuisce ad alleviare l'irritazione cronica, riduce la lacrimazione e migliora anche l'aspetto estetico. L’oculista veterinario potrà anche consigliare trattamenti aggiuntivi per aumentare il deflusso delle vie lacrimali (per es. allargamento dei punti lacrimali). Un discorso a parte deve essere fatto per il gatto dove la lacrimazione più evidente è spesso secondaria ad infezione cronica da Herpes virus (FHV1). Generalmente nel gatto adulto l’epifora si manifesta prevalentemente a carico di un solo occhio associata o meno ad altri segni di malattia (congiuntiviti, cheratiti, ulcere). In questo caso bisogna trattare l'animale con farmaci antibiotici e antivirali appropriati, ma va purtroppo evidenziato che l'herpes rappresenta una patologia cronica non sempre controllabile, la cui sintomatologia dipende anche molto dalla riposta individuale del sistema immunitario del soggetto colpito. Un consiglio pratico che possiamo in generale suggerire ai proprietari per migliorare l’effetto delle terapie è quello di pulire quotidianamente la zona perioculare con delle salviettine umidificate o prodotti dedicati, associato al mantenimento di una adeguata toelettatura dell’area interessata. In questo modo si eviterà che le secrezioni si secchino e si appiccichino al pelo troppo lungo, aumentando così le infezioni e il cattivo odore. Per concludere possiamo affermare che la lacrimazione cronica del cane e del gatto è una condizione patologica legata a numerose varianti, non sempre completamente gestibili. Gli integratori, le diete, i prodotti “sbiancanti” e i rimedi naturali, possono essere di aiuto, ma per ogni singolo caso è necessaria una valutazione medica accurata e specialistica. Deve essere comunque di conforto sottolineare che questa lacrimazione eccessiva in molti soggetti non comporta dolore o fastidio ma rappresenta per lo più un problema cosmetico. Rimane comunque importante differenziare tra le cause quelle che necessitano di trattamenti medici o chirurgici, al fine di preservare la trasparenza corneale e la visione dell'animale esaminato. “DVM, Dottore di Ricerca in Oftalmologia Veterinaria Specialista in Clinica e Malattie dei Piccoli Animali (Oftalmologia)”Dr. Domenico MultariAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}

Con il termine di pancreatite si definisce l’infiammazione del pancreas. Il pancreas è un organo ghiandolare localizzato nell’addome craniale, adiacente al piccolo intestino. In condizioni di normalità (fisiologiche), il pancreas svolge due funzioni molto importanti. Attraverso la produzione di insulina regola il metabolismo del glucosio e grazie alla secrezione di enzimi quali proteasi, amilasi, lipasi e fosfolipasi e tripsina (successivamente convertita a tripsinogeno) prende parte ai processi digestivi degli alimenti.Da questo si deduce che una patologia legata ad un’infiammazione di quest’organo può causare conseguenze gravi per l’organismo.La pancreatite acuta nel cane ad oggi è una patologia estremamente temuta perché può manifestarsi in modo grave ed avere un alto tasso di mortalità e tempi di guarigione molto lunghi. Esistono tuttavia vari gradi di gravità e alcune forme sono lievi e possono addirittura passare inosservate e senza sintomatologia evidente. I cani affetti da questa patologia necessitano solitamente di varie terapie che generalmente richiedono il ricovero.Vengono colpiti cani di media età ma può insorgere anche in soggetti più giovani e potenzialmente a qualunque età.Le cause di pancreatite acuta nel cane non sono ben chiare ma sono stati individuati diversi fattori predisponenti. Sicuramente una dieta ricca di grassi e povera in proteine può predisporre a questo tipo di patologia, anche l’eccessiva integrazione con alimenti non dedicati esclusivamente al cane (ad esempio cibo per gatti), o l’ingestione di alimenti avariati (ingestione di rifiuti) possono essere nocivi. Altri fattori che possono indurre la pancreatite sono l’ipercalcemia, l’ipertrigliceridemia, l’obesità, infiammazioni concomitanti quali enteriti, colangiti (ossia infiammazioni alla cistifellea), colangioepatiti (ossia infezioni alle vie biliari e al fegato) e l’assunzione di determinati tipi di farmaci quali ad esempio l’aziatioprina (farmaco immunosoppressivo), il bromuro di potassio (farmaco per l’epilessia) i sulfamidici (antibiotici), il cisplatino e l’asparginasi (farmaci oncologici).Potenzialmente anche alcuni farmaci possono predisporre allo sviluppo di pancreatite. Un tempo si credeva che anche le terapie cortisoniche potessero predisporre alla pancreatite ma questo non è stato confermato da recenti studi.Esiste anche una predisposizione di razza, e le cinque razze in cui è stata osservata una maggiore prevalenza della patologia sono il Miniature Schnauzer, lo Shetland Sheepdog, lo Yorkshire Terrier, il Barbone Nano e il Bichon Frisè. Va tuttavia ricordato che la pancreatite acuta può insorgere in qualunque razza.Anche cause traumatiche, sia chirurgiche che accidentali (es. grossi traumatismi addominali), possono predisporre all’insorgere della pancreatite acuta. A volte, l’ipoperfusione del pancreas in seguito a procedure anestesiologiche può predisporre allo sviluppo di pancreatite.Cani con altre patologie concomitanti, ad esempio disturbi endocrini (es. morbo di Cushing, ipotiroidismo, diabete mellito) sono maggiormente predisposti allo sviluppo di pancreatite.Sono stati identificati anche dei fattori ereditari, più precisamente mutazioni della tripsina che predispongono allo sviluppo dell’infiammazione del pancreas. Nella figura 1 vengono riportate le principali cause di pancreatite acuta nel cane. Indipendentemente dalla causa che raramente viene identificata con certezza, il decorso fisiopatologico di questa malattia è ben chiaro: uno o più dei fattori predisponenti sopracitati causa un rilascio eccessivo di enzimi pancreatici in particolare del tripsinogeno attivato a tripsina che innesca un processo di autodigestione dell’organo e un’intensa e acuta cascata infiammatoria. Figura 1: Schematizzazione dei fattori in grado di causare la pancreatite acuta nel cane. Tratto da Petrelli A, Fracassi F: La pancreatite acuta nel cane: eziopatogenesi, sintomatologia e diagnosi. Veterinaria 2016; 30:99-114Quali sintomi può dare questa patologia?Come detto in precedenza questa non è una malattia da sottovalutare e non sono da trascurare neanche i sintomi che possono variare da molto lievi, come ad esempio disappetenza, qualche sporadico episodio di vomito o lieve fastidio addominale, fino al vero e proprio addome acuto (addome estremamente dolente) con vomito frequente (vari episodi al giorno), anoressia e il così detto “atteggiamento a preghiera”( zampe anteriori allungate sul pavimento e zampe posteriori estese), disidratazione fino ad arrivare a stati di shock in cui il cane non riesce a stare in piedi.Figura 2. Cane con pancreatite acuta e assume il così detto “atteggiamento a preghiera” Questi sintomi (Tabella 1) non sono tuttavia patognomonici di pancreatite acuta, cioè fanno sospettare questa patologia come tante altre del comparto craniale addominale quali ad esempio problematiche epatiche, di cistifellea, gastriche o duodenali. Sintomi % Anoressia 91% Vomito 90% Debolezza 79% Dolore Addominale 58% Disidratazione 33% Febbre 23% Tabella 1: Sintomi con relative frequenze in corso di pancreatite acuta nel cane. Come si diagnostica questa patologia?La diagnosi si effettua integrando i dati dell’anamnesi (ossia la storia dell’animale), della visita clinica, degli esami di laboratorio e di diagnostica per immagini (soprattutto l’ecografia). Gli esami emato-biochimici e delle urine non permettono di individuare elementi specifici per diagnosticare la pancreatite; tuttavia, sono necessari per escludere le altre diagnosi differenziali che possono determinare una sintomatologia simile. A tele proposito gli esami di base che devono essere eseguiti sono:- Esame emocromocitometrico completo- Esame biochimico completo- Esame delle urineEsistono poi dei test più specifici per individuare la pancreatite:- Misurazione della lipasi e/o della così detta lipasi DGGR- Test per l’immunoreattività della lipasi pancreatica canina (cPLI)- Test per l’immunoreattività tripsinosimile sierica (TLI)La lipasi DGGR e il cPLI, pur con vari limiti (nessun test è perfetto), sono considerati i due parametri più attendibili per la diagnosi di pancreatite acuta nel cane. Va tuttavia sottolineato che per qualunque parametro laboratoristico esistono false positività (ossia il test è positivo ma la malattia non è presente) e false negatività (il test è negativo ma la malattia è presente). E’ compito del veterinario quello di integrare tutte le informazioni per emettere una diagnosi, non è possibile infatti basarsi su un singolo test. Ecografia addominale: I segni evidenziabili ecograficamente sono in relazione alla gravità della patologia, alla durata e all’estensione dell’infiammazione del tessuto pancreatico e delle strutture circostanti. Secondo uno studio, la capacità dell’ecografia addominale di evidenziare la pancreatite acuta nel cane è del 68%.Come si cura la pancreatite acuta nel cane ?Al pari di quanto avviene per molte patologie, la terapia dovrebbe essere finalizzata alla rimozione dell’eventuale causa sottostante. Per tale motivo risulta di fondamentale importanza indagare la presenza di potenziali fattori di rischio quali la presenza di ipertrigliceridemia, ipercalcemia, ingestione di rifiuti, tossici o alimenti fortemente ricchi di lipidi, anestesie recenti o somministrazione di farmaci. Nel caso in cui l’animale risulti in terapia con farmaci in grado di indurre pancreatite, quando possibile, tali farmaci andrebbero sospesi o quantomeno sostituiti. Purtroppo molto spesso non è possibile identificare la causa scatenante.Le terapie e la prognosi dipendono molto dallo stato di gravità della pancratite.Una grave pancreatite acuta nel cane è una patologia molto seria con alto tasso di mortalità e richiede cure intensive mentre una pancreatite moderata può essere gestita con fluidoterapia endovenosa e analgesici e i pazienti con pancreatite molto lievi possono a volte, anche se raramente, essere gestiti con terapie domiciliari.Esistono forme estremamente mortali di pancreatite acuta, le pancreatiti necrotizzanti gravi.Terapia di supportoUn’adeguata fluidoterapia rappresenta il punto cardine nella terapia della pancreatite acuta. La fluidoterapia deve essere individualizzata secondo le esigenze del singolo paziente.AlimentazioneFino a poco tempo fa l’indicazione era quella di non alimentare l’animale per diversi giorni al fine di “far riposare” il pancreas. Non esiste evidenza scientifica che questo sia corretto e pertanto le indicazioni sono quelle di alimentare da subito i soggetti con pancreatite. L’unica controindicazione è rappresentata dai cani con vomito frequente e difficile da bloccare; tuttavia, dopo 12 ore di assenza di vomito è indicato iniziare ad alimentare il soggetto con un alimento a bassissimo tenore lipidico. Nei casi di anoressia prolungata (2-4 giorni) è indicata una nutrizione enterale (sondino nasale, esofageo o gastrico). AnalgesiaNell’uomo la dolorabilità addominale viene riportata nel 90% dei soggetti con pancreatite. Nei nostri animali vengono indicate percentuali più basse. Nei nostri animali questi dati sono molto probabilmente falsati dal fatto che non siamo in grado di discriminare se vi sia o meno dolore addominale e molto probabilmente queste percentuali sono più alte. E’ opportuno considerare che ciascun cane e gatto con pancreatite abbia dolore addominale e dovrebbe essere trattato di conseguenza. Possono essere utilizzati differenti protocolli di analgesia ma è bene che i farmaci antinfiammatori vengano evitati.AntiemeticiNel caso in cui il cane, nonostante la terapia fluida e l’eventuale gastroprotettore, continui a vomitare è opportuno somministrare un antiemetico. Somministrazione di plasmaIl plasma contiene numerose sostanze quali fattori della coagulazione, inibitori delle proteasi albumina che possono essere benefici in un soggetto con pancreatite. Nonostante la somministrazione di plasma venga suggerita da molti autori né in medicina umana né in medicina veterinaria è stato provato che la terapia abbia un’influenza sulla prognosi dei pazienti con pancreatite acuta. AntibioticiRaramente i cani con pancreatite presentano complicazioni infettive e pertanto non vi è evidenza che la terapia antibiotica sia utile nel management di questa patologia. La terapia antibiotica può eventualmente risultare utile nelle forme più gravi al fine di evitare una traslocazione batterica dall’intestino. AntinfiammatoriNon vi è indicazione che vi siano dei benefici riguardanti l’utilizzo di corticosteroidi o antinfiammatori non steroidei (FANS) nella terapia della pancreatite. Molti FANS sono stati inoltre riconosciuti come possibile causa di pancreatite e vanno pertanto evitati.Intervento chirurgicoNumerosi protocolli chirurgici sono stati proposti nella gestione della pancreatite acuta e cronica quali il lavaggio peritoneale, la pancrectomia parziale e la necrosectomia. Non esistono studi sistematici che dimostrino l’efficacia di tali procedure nel cane. Attualmente le eventuali indicazioni chirurgiche riguardano soltanto gli ascessi pancreatici o le pseudo cisti che non tendono a regredire.Con la collaborazione della Dr.ssa Elena Zanato “DVM, Diplomato ECVIM-CA, EBVS® - European Veterinary Specialist in Small Animal Internal Medicine - Animali da compagnia, Endocrinologia non riproduttiva, medicina interna e terapia (Malattie Metaboliche).”Prof. Federico FracassiAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}

L’aumento della sete (polidipsia) nel cane è un sintomo aspecifico che può verificarsi in corso di diverse patologie sia acute che croniche e spesso si presenta associato ad altri segni clinici. Tra i sintomi associati più frequenti c’è la poliuria, ossia l’emissione di elevate quantità di urine. Quasi sempre queste due problematiche sono associate e nei testi scientifici la terminologia tecnica utilizzata è di poliuria/polidipsia, ossia l’urinare e il bere eccessivo. Nel caso in cui il cane abbia libero accesso all’esterno, può accadere che venga notata esclusivamente l’eccessiva assunzione di acqua ma non l’eccessiva urinazione. Questi sintomi possono insorgere in maniera repentina e molto evidente, sintomo di malattia acuta, viceversa una patologia cronica può portare ad un’insorgenza lenta e graduale. Ma come facciamo a capire se il nostro cane sta bevendo troppo? Normalmente i nostri cani bevono, nell’arco della giornata, circa 30-40 ml di acqua per kg di peso corporeo. E’ normale che un cane alimentato esclusivamente a crocchette o nella stagione estiva beva un po’ di più. Solitamente si parla di polidipsia patologica nel cane quando vi è un’assunzione di acqua >100 ml/kg al giorno. Per fare quindi un esempio, un cane di 10 kg si può definire polidipsico quando beve più di 1 litro si acqua al giorno (10 kg x100 ml=1000 ml). Per determinare l’assunzione di acqua è opportuno lasciare a disposizione una sola ciotola di acqua da riempire con una quantità nota e valutare, dopo 24 ore, quanta ne abbia bevuta. Bisogna fare attenzione a fonti di acqua che si possano trovare fuori casa, ad esempio al parco o nel giardino, che possono quindi influenzare tale valutazione. Se l’aumento della sete non è così evidente e repentino può essere d’aiuto anche l’osservare i cambiamenti di abitudine dell’animale, ad esempio la richiesta di acqua dal rubinetto o il cercare di bere acqua dai sanitari. Una volta sospettato un reale aumento della sete è sempre importante fissare una visita con il veterinario curante, poiché questo sintomo, anche se si presenta da solo, può essere indice di patologie, a volte anche gravi. Le cause di poliuria/polidipsia sono molte, includono sia malattie acute che croniche Quali sono le principali patologie che portano a poliuria e polidipsia? DIABETE MELLITO. Il diabete mellito è una patologia molto comune nei cani al di sopra dei 6-7 anni ed è una malattia caratterizzata dall’aumento di glucosio nel sangue dovuto ad una carenza dell’ormone insulina. L’insulina è un ormone prodotto dal pancreas e serve a mantenere normali i livelli di glucosio nel sangue. Nel cane il diabete mellito deve essere riconosciuto in fretta e la terapia deve essere iniziata il prima possibile, altrimenti vi è il rischio di uno scompenso chiamato chetoacidosi diabetica. La terapia del diabete mellito si basa principalmente sulla somministrazione sottocutanea di insulina e sulla somministrazione di un’apposita dieta. SINDROME DI CUSHING. Questa malattia è caratterizzata da un aumento dell’ormone cortisolo, un ormone prodotto dalle ghiandole surrenali, secondario ad una malattia dell’ipofisi o delle ghiandole surrenali stesse. E’ una malattia che solitamente insorge i cani anziani ma si può verificare anche in cani di mezza età. In questi soggetti, solitamente, il bere e l’urinare eccessivo si associa a un aumento dell’appetito e a volte a problemi dermatologici o altri sintomi (es aumento di volume dell’addome, debolezza, ansimare eccessivo, ecc.). La diagnosi di questa malattia non è semplice e per arrivare a confermarla e ad impostare una terapia il veterinario deve effettuare diverse indagini diagnostiche (esami del sangue e delle urine di base, esami di diagnostica per immagini e test endocrini specifici). INSUFFICIENZA RENALE. L’insufficienza renale può manifestarsi in maniera sia acuta che cronica e generalmente nel cane è secondaria a diverse patologie o comunque causa di diversi meccanismi patologici. La forma acuta generalmente è molto pericolosa, insorge in maniera repentina e può risolversi solo con adeguate terapie e spesso è necessario il ricovero dell’animale. le cause di insufficienza renale acuta sono il più delle volte infettive (es. leptospirosi), tossiche (es. farmaci antinfiammatori, piante tossiche) o ostruttive. La forma cronica invece, in cui i sintomi di poliuria e polidipsia sono spesso più evidenti, è dovuta nella maggior parte dei casi ad un danno cronico dell’organo e le cause possono essere diverse e non sempre identificabili. La terapia, soprattutto per le forme croniche, si basa sull’assunzione di una dieta specifica ed eventuali terapie farmacologiche che possono essere differenti da caso a caso. PIOMETRA. La piometra è un’infezione uterina che si può presentare abbastanza frequentemente nelle cagne non sterilizzate. La poliuria ha solitamente una insorgenza acuta. Oltre alla poliuria e polidipsia si osservano frequentemente scolo vulvare, apatia, dolore addominale, calo dell’appetito e vomito. La terapia è il più delle volte di tipo chirurgico. POLIDIPSIA PSICOGENA. Alcuni cani iniziano a bere in modo eccessivo per un problema comportamentale. Il più delle volte si tratta di soggetti giovani e spesso tale disturbo si associa ad altri problemi comportamentali. Solitamente questi soggetti non cercano l’acqua in modo costante e il bere eccessivo si manifesta maggiormente in corrispondenza di determinate situazioni (es quando qualche componente della famiglia rientra o esce da casa o quando si viene a creare una condizione stressante per l’animale). A questa diagnosi si arriva dopo avere escluso tutte le altre cause di poliuria polidipsia (diagnosi per esclusione). Per la terapia è necessario rivolgersi a un veterinario comportamentalista. ALTRE CAUSE. Esistono molte altre patologie, più infrequenti, che possono portare ad un aumento della sete, ad esempio tumori, malattie in grado di determinare aumento di calcio nel sangue, policitemia (aumento dei globuli rossi), infezioni delle vie urinarie (es. pielonefriti), malattie del fegato, diabete insipido (carenza o inattività di un ormone chiamato ADH che serve a far concentrare le urine), eccessivo contenuto di sodio nella dieta ed altre cause. FARMACI. Un'altra importate causa di aumento della sete nel cane è l’assunzione di certi farmaci. In particolare i farmaci diuretici e ancor di più i cortisonici possono indurre allo sviluppo di urine diluite con conseguente intensa poliuria polidipsia. Può essere utile ridurre l’acqua a disposizione del cane? Nella maggior parte dei casi non è una buona idea quella di ridurre l’acqua a disposizione. Nella maggior parte dei casi i cani bevono in modo eccessivo perché ne hanno bisogno. Quasi sempre i cani bevono troppo poiché la patologia sottostante li porta ad urinare eccessivamente. Bevono quindi per non disidratarsi. E’ quindi evidente come sia importante lasciare sempre abbondante acqua fresca a disposizione. Esistono dei rari casi nei quali può essere utile limitare l’acqua da somministrare. Si tratta tuttavia di situazioni particolari e poco frequenti (es polidipsia psicogena) e in tal caso la restrizione di acqua deve essere prescritta dal medico veterinario. Cosa fare e come si fa diagnosi? All’apparire di questo sintomo è importante recarsi dal proprio veterinario curante. Dopo la raccolta della storia clinica (anamnesi) e l’esecuzione una visita accurata, vengono generalmente effettuati degli esami ematologici e delle urine: Esame emocromocitometrico completo Profilo biochimico completo Analisi delle urine completo con eventuale urinocoltura e antibiogramma Successivamente può essere necessario procedere con delle analisi più specifiche, generalmente test ormonali e esami di diagnostica per immagini: Test di stimolazione con ACTH, test di soppressione con desametasone a basse dosi e misurazione dell’ACTH endogeno per la Sindrome di Cushing Misurazione del calcio ionizzato se si sospetta un problema di ipercalcemia RX addominale e toracica per valutare focolai infiammatori/infettivi o presenza di tumori Ecografia addominale Tomografia Computerizzata (soprattutto per valutare la presenza di tumori o problematiche alla ghiandola ipofisi) Test di privazione dell’acqua o prova analoga (es. risposta alla vasopressina) TERAPIA Poiché le patologie che portano all’aumento di sete sono numerose e molto diverse fra loro, anche le terapie possono essere molto differenti. E’ ovviamente importante iniziare una qualsiasi terapia solo dopo aver ottenuto una diagnosi certa.In collaborazione con la Dr.ssa Elena Zanato “DVM, Diplomato ECVIM-CA, EBVS® - European Veterinary Specialist in Small Animal Internal Medicine - Animali da compagnia, Endocrinologia non riproduttiva, medicina interna e terapia (Malattie Metaboliche).”Prof. Federico FracassiAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}
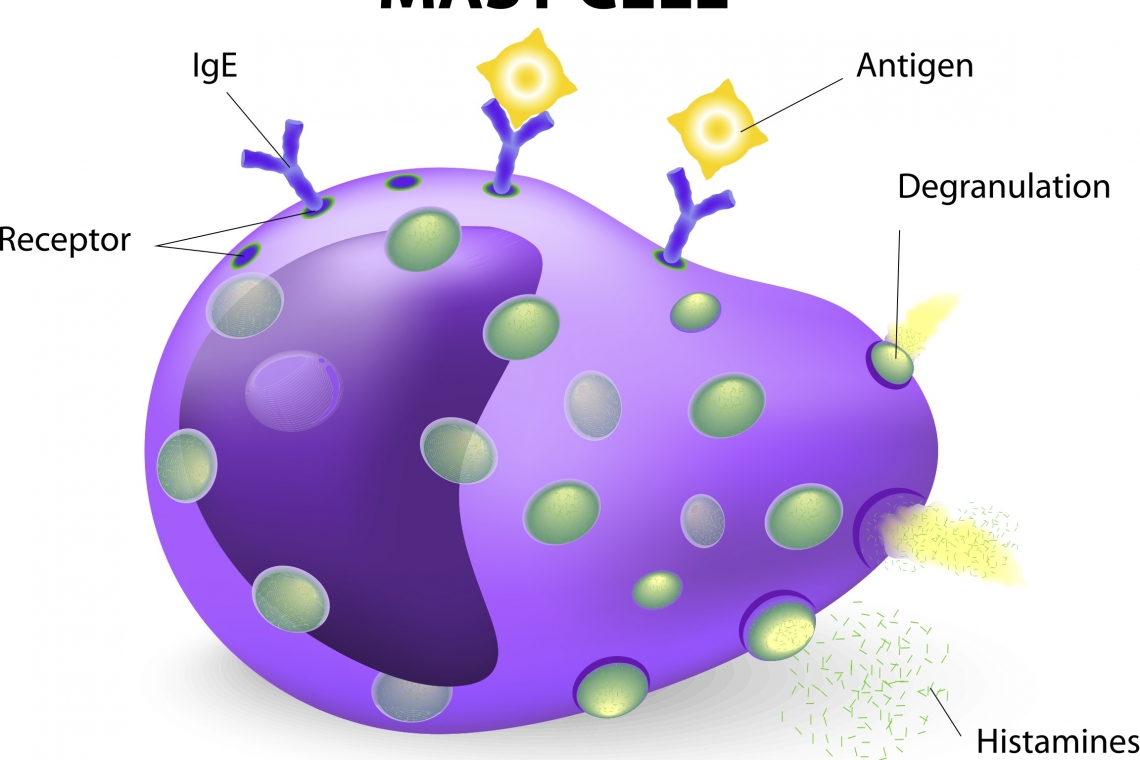
Il mastocitoma del cane è una neoplasia maligna della cute molto comune nel cane. I mastociti sono cellule che intervengono nelle allergie ed infiammazione. I granuli contenuti al loro interno possono essere rilasciati in grandi quantità (degranulazione), e provocare alterazioni locali (prurito, eritema, ulcerazione) e sistemiche (ulcere gastriche, emorragie, ipotensione). Alcune razze di cani sono maggiormente predisposte al mastocitoma, tra queste il boxer, carlini, bulldog, boston terrier, labrador retriever, golden retriever, weimaraner, rhodesian ridgeback, beagle, shar-pei, stafforshire terrier, ma di fatto il mastocitoma del cane può interessare qualunque razza. La causa è sconosciuta, ma si ipotizzano la predisposizione genetica in alcune razze, le anormalità molecolari, e l’infiammazione cronica. Solitamente il cane viene portato dal veterinario per la presenza di un nodulo cutaneo, che può o meno essere ulcerato in superficie e alopecico, e che può aver alternato periodi di scomparsa a periodi di recrudescenza. Questo è dovuto al rilascio di istamina da parte del tumore, che provoca un rigonfiamento del nodulo. Alcuni mastocitomi nel cane hanno un comportamento indolente, e possono essere presenti anche da anni, altri sono più aggressivi, e metastatizzano velocemente, prima ai linfonodi regionali, poi ai visceri (soprattutto fegato e milza). Diagnosi Il primo passo nell’iter diagnostico è la citologia del nodulo. Una volta confermato citologicamente che si tratta di un mastocitoma, il tumore deve essere stadiato, per verificare se ci sono o meno metastasi. La stadiazione serve per scegliere le opzioni terapeutiche migliori e per definire la prognosi. Il linfonodo sentinella, identificato mediante diagnostica per immagini avanzata, deve essere valutato mediante ago aspirato; sono necessarie le radiografie del torace, soprattutto per escludere altri problemi subclinici, l’ecografia addominale e la citologia di fegato e milza. In alcuni casi è necessario valutare anche il midollo osseo. Gli esami del sangue di base, insieme al profilo coagulativo e all’esame delle urine, completano la fase di stadiazione, e permettono di ottenere informazioni circa lo stato generale di salute del cane. Terapia La chirurgia rappresenta la terapia d’elezione per la maggior parte dei mastocitomi che non hanno metastatizzato, o che hanno metastatizzato al linfonodo regionale. Oltre alla rimozione del tumore primitivo è utile asportare sempre anche il linfonodo sentinella, indipendentemente dal risultato della citologia. L’esame istopatologico del tumore primitivo e del linfonodo sentinella permette di fornire moltissime informazioni prognostiche ed è uno tra i fattori prognostici più importanti, insieme alla stadiazione. In alcuni casi vengono suggeriti ulteriori approfondimenti, che permettono di anticipare meglio il comportamento biologico. In altri casi (grado istologico elevato, presenza di metastasi), la chirurgia non è sufficiente, e sarà necessario ricorrere alla terapia medica, che consiste in chemioterapia tradizionale o farmaci a bersaglio. In particolare, per questi ultimi, è consigliato richiedere sul tumore primitivo l’analisi mutazionale, dal momento che i farmaci inibitori tirosin-chinasici funzionano meglio o esclusivamente in caso di mutazione di un gene: il gene c-kit. La radioterapia può essere un’opzione se il tumore non può essere rimosso chirurgicamente, oppure se non si è ottenuto il controllo locale. I mastocitomi sono, infatti, radiosensibili, e la radioterapia può essere presa in considerazione in un approccio multimodale. Prognosi La prognosi varia moltissimo in funzione di grado istologico del tumore primitivo, stato del linfonodo sentinella e risultato della stadiazione del paziente. Numerosi altri fattori prognostici sono stati ben documentati e dovranno essere valutati in concerto, tra cui segnalamento, sede di insorgenza, presenza di ulcerazione e dimensione del mastocitoma primitivo, stato mutazionale di c-kit, Ki67 e KIT pattern. Per questi motivi il veterinario potrà proporre numerosi e utilissimi approfondimenti diagnostici in caso di diagnosi di mastocitoma del cane. “Med. Vet., Professore Associato Dipartimento di Scienze Mediche Veterinarie Alma Mater Studiorum, Università di Bologna, Diplomata ECVIM-CA, EBVS® - European Veterinary Specialist in Small Animal Oncology - Animali da compagnia - (Oncologia)”Prof.ssa Laura MarconatoAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}

Il mastocitoma del gatto è una neoplasia maligna che origina dai mastociti. I mastociti sono cellule che intervengono nelle allergie ed infiammazione. I granuli contenuti al loro interno possono essere rilasciati in grandi quantità (degranulazione), e provocare alterazioni locali (prurito, eritema, ulcerazione) e sistemiche (ulcere gastriche, emorragie, ipotensione). Nel gatto sono descritte due forme di mastocitoma: la cutanea e la forma viscerale. La forma cutanea è spesso localizzata e curabile con la chirurgia. Solitamente il gatto viene portato dal veterinario per la presenza di un nodulo cutaneo, che può o meno essere ulcerato in superficie e alopecico e che può aver alternato periodi di scomparsa a periodi di recrudescenza. Questo è dovuto al rilascio di istamina da parte del tumore, che provoca un rigonfiamento del nodulo. A volte, però, i noduli cutanei rappresentano una forma metastatica di mastocitoma che ha preso origine dalla milza o dall’intestino. In queste forme di mastocitoma viscerale, il gatto manifesta sintomi vaghi, tra cui inappetenza, vomito e perdita di peso. Il primo passo nell’iter diagnostico è la citologia del nodulo. Una volta confermato che si tratta di un mastocitoma, il tumore anche in questo caso deve essere stadiato. La stadiazione serve per scegliere le opzioni terapeutiche migliori e per definire la prognosi. Il linfonodo regionale deve essere valutato mediante ago aspirato; sono necessarie le radiografie del torace, l’ecografia addominale e la citologia di fegato, milza e di qualunque lesione venga visualizzata. Completano la fase di stadiazione gli esami del sangue di base, insieme al profilo coagulativo ed all’esame delle urine. Tutti questi esami permettono di ottenere informazioni circa lo stato generale di salute del gatto. La chirurgia rappresenta la terapia d’elezione per la maggior parte dei mastocitomi cutanei. In caso di mastocitoma viscerale, splenico o intestinale, deve essere presa in considerazione la terapia chirurgica. In funzione dell’esito della stadiazione e di altri parametri prognostici, può essere introdotta la terapia medica. La radioterapia non è quasi mai presa in considerazione.Quindi se il vostro gatto presenta un nodulo cutaneo oppure se mostra sintomi vaghi di inappentenza, perdita di peso o vomito il consiglio è di recarvi subito dal vostro veterinario per effettuare tutti gli esami diagnostici necessari. “Med. Vet., Professore Associato Dipartimento di Scienze Mediche Veterinarie Alma Mater Studiorum, Università di Bologna, Diplomata ECVIM-CA, EBVS® - European Veterinary Specialist in Small Animal Oncology - Animali da compagnia - (Oncologia)”Prof.ssa Laura MarconatoAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}

In qualità di oculisti veterinari, spesso, ci troviamo a dover diagnosticare anche malattie oculari gravi che causano in maniera inevitabile ed irreversibile deficit visivi negli animali sottoposti a visita specialistica. Informare i proprietari che il loro “amato” animale ha perso la vista o la perderà definitivamente di lì a breve non è mai facile, perché ci porta ad affrontare il loro dispiacere e sconforto, che può esitare a volte in un pianto irrefrenabile. La cecità per un essere umano è certamente una situazione drammatica e grave, ma pensare che anche per un cane (o un gatto) sia sinonimo di una vita infelice, isolata dai componenti della famiglia, priva di momenti di gioco e normalità non è una corretta concezione! I nostri animali si affidano alla vista in maniera meno importante rispetto alle persone: l’olfatto, l’udito, il tatto sono decine di volte più sviluppati e, molto più spesso di quello che noi potremmo pensare, in “situazioni di compensazione”, cane e gatto si orientano affidandosi totalmente a questi sensi. Se dovessimo immaginare come percepiscono il loro mondo, dovremmo sostituire il verbo vedere con quello sentire, inteso come capacità di descriverlo con odori, sensazioni e suoni. Non ci deve sorprendere quindi se alcuni soggetti non mostrano alcun cambiamento comportamentale pur avendo grossi o totali deficit della visione (talvolta siamo noi specialisti durante la visita oculistica a comunicare al proprietario che il loro animale è già cieco…). Come reagisca un cane al “black out visivo” dipende comunque dalla sua personalità: un soggetto pauroso, fragile, anziano o al contrario abituato a fare il leader, potrà metterci più tempo ad adattarsi alla nuova condizione e potrà manifestare disagio/aggressività o dipendenza nei confronti del proprietario e degli altri animali, oppure potrà cadere in depressione, riducendo le sue attività abituali di gioco e interazione sociale, trascorrendo la maggior parte della giornata a dormire. Quello che può fare la differenza in queste situazioni è proprio l’aiuto da parte del proprietario: tramite un po' di esercizio e tanta pazienza si potrà “insegnare” al proprio cane ad adattarsi alla sua “nuova vita”. Il padrone, dal canto suo, dovrà aver superato le fasi negative del “lutto” (negazione, rabbia, contrattazione, depressione) ed essere approdato alla fase di accettazione della cecità del proprio animale; solo così potrà davvero aiutarlo, motivandolo ed incentivandolo a ritornare ad una nuova normalità. Sarà fondamentale che il veterinario spieghi chiaramente qual è la patologia oculare che affligge l’animale e, qualora sia dolorosa, come ad es. in alcuni casi di glaucoma, consigli la miglior terapia per mantenere una buona qualità di vita; un animale cieco, ma senza dolore oculare, vive bene a volte quasi come un suo simile non malato. Talvolta quando il dolore è acuto e non controllabile con i farmaci la “rimozione chirurgica dell’occhio” (enucleazione) può rappresentare la soluzione più rapida e definitiva; questa azione non deve spaventare o sconvolgere il proprietario poiché il cane non è conscio di aver perso un organo e non lo vivrà come trauma emotivo, come invece accade per gli esseri umani. Cani che risultavano abbattuti e sofferenti da tempo come conseguenza della malattia, riacquisteranno, subito dopo l’intervento, quella vivacità, “giovinezza” e gioia di vivere che sembravano aver perso, e molto spesso i proprietari se ne accorgono e ne sono testimoni.Con il giusto atteggiamento e allenamento sarà possibile insegnare al proprio cane a muoversi di nuovo in sicurezza nello spazio casalingo e all’esterno, inizialmente con l’aiuto di un collare e un guinzaglio, poi anche senza; nelle prime fasi si dovrà evitare di lasciarlo libero per impedirgli di cadere o farsi male. Sarà fondamentale impartire comandi unici e precisi per ogni azione come ad es. “rallenta”, “stop”, “libero”, “sali”, “scendi”, ecc., da scandire con un tono ed un’inflessione della voce diversa a seconda di quello che si vuole richiedere, non potendo l’animale vedere il linguaggio corporeo del proprietario. Se per es. il cane sta per andare a sbattere contro un oggetto bisognerà impartire il comando “stop” in maniera secca e decisa, mentre se l’ostacolo si trova a diversi metri di distanza il “rallenta” dovrà essere pronunciato con una cadenza lenta e ritmata. Non si dovrà mai alzare la voce o perdere la pazienza, facendo avvertire la propria frustrazione se l’animale non esegue un comando: di solito avviene o per mancata comprensione o per eccessiva distrazione (es. all’aperto o in presenza di altri animali). Meglio fermare l’esercizio e prendersi una pausa per evitare che il cane percepisca il nostro sconforto e si deprima; ogni volta invece che completerà l’ordine, si dovrà premiarlo con cibo e carezze oltre che con complimenti verbali. Più tempo si dedicherà all’esercizio, più il soggetto imparerà in fretta. Per aiutarlo a costruire e memorizzare la “mappa mentale” dell’ambiente in cui vive si potrà marcare il territorio con profumi ed olii essenziali, consigliando il proprietario di spostare il meno possibile i mobili e le altre cose e di allestire una sorta di tragitti fatti di stoffa o altro materiale per differenziare in maniera tattile le varie parti della casa: l’animale imparerà ad utilizzare queste “passerelle” come vie preferenziali per evitare gli ostacoli e nel tempo riuscirà a farne a meno. Nel caso in cui un minimo di funzionalità visiva sia ancora mantenuta, come negli stadi iniziali della PRA (atrofia progressiva della retina) dove la visione notturna viene persa per prima, si potrà aiutare il cane lasciandogli alcune luci ambientali accese la sera o “spezzando” la monocromia della casa applicando delle strisce nere o bianche in contrasto, per es sui gradini o negli spigoli dei muri. Tutte le superfici pericolose e le estremità appuntite dovrebbero venire ricoperte con materiale morbido per evitare che l’animale ci sbatta contro e si ferisca, procurandosi per es delle lesioni della superficie corneale. Anche il gioco non potrà essere abbandonato perché parte integrante della componente etologica: l’utilizzo di palline con campanellini o simili, magari marcati con odori e profumi particolari, faciliterà il cane nella loro individuazione. Se il soggetto è abituato ad interagire con altri animali si dovrà, con tutte le cautele, incentivare questo aspetto, avvisando gli altri proprietari della cecità del proprio cane e chiedendo loro di prestare maggiore attenzione. Infatti gli animali comunicano, oltre che con la voce, anche con un linguaggio corporeo; un soggetto cieco non potrà ovviamente vedere i segnali mandati da un altro cane (es. la posizione delle orecchie, della coda o del corpo stesso) e quindi per questo potrebbe non comportarsi di conseguenza, innescando anche atteggiamenti aggressivi uni o bidirezionali. Queste attenzioni dovranno essere maggiori in spazi ristretti o in ambienti che possono aumentare l’agitazione degli animali, come dal veterinario, dal toelettatore o in casa di parenti e amici. In conclusione, la cecità è sicuramente un forte handicap per qualsiasi essere vivente, ma nel cane non deve essere motivo di abbandono o, peggio ancora, di richiesta di eutanasia. Come citato in un famosissimo libro per bambini “Non si vede bene che col cuore. L’essenziale è invisibile agli occhi” ricordiamoci che i nostri amici a quattro zampe hanno un cuore immenso, che continuerà a vedere, e sentire, indipendentemente dalla loro vista, anche grazie al nostro prezioso aiuto. “DVM, Dottore di Ricerca in Oftalmologia Veterinaria Specialista in Clinica e Malattie dei Piccoli Animali (Oftalmologia)”Dr. Domenico MultariAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}

Il linfoma del cane è una neoplasia maligna spontanea che assomiglia al linfoma non-Hodgkin dell’uomo. Rappresenta il 7-24% di tutti i tumori maligni del cane. La causa è sconosciuta; si ipotizzano predisposizione genetica, esposizione ad inquinanti ambientali, ed aberrazioni cromosomiche. Da un punto di vista anatomico, esistono diverse forme, tra le quali la multicentrica è la più comune. Tutte le forme anatomiche possono coinvolgere il sangue e/o il midollo osseo (fase leucemica). I sintomi solitamente sono aspecifici, e sono da ricondurre agli organi colpiti. Solitamente il primo segno clinico è dato dall’aumento di volume dei linfonodi periferici. La diagnosi richiede vari esami, che permettono anche di accertare l’estensione del coinvolgimento tumorale (stadio clinico). L’ago aspirato di un linfonodo periferico permette di formulare il sospetto di linfoma, che andrà poi confermato mediante fenotipizzazione, tecnica utile anche per definire se il linfoma ha preso origine dalle cellule B o T. Per accertare lo stadio clinico, è necessario eseguire le radiografie del torace, l’ecografia addominale, la valutazione citologica di fegato e milza, e del sangue midollare. Nel cane, così come nell’uomo, esistono molti tipi di linfoma, la cui prognosi e terapia si differenziano notevolmente. Per conoscere l’esatto tipo di linfoma, è necessario rimuovere chirurgicamente un linfonodo periferico e sottoporlo ad analisi istologica ed immunoistochimica (marcatori). La chemioterapia rappresenta la terapia d’elezione, perché i chemioterapici, una volta somministrati, circolano per tutto l’organismo e hanno la possibilità di venire in contatto con le cellule tumorali. La chirurgia e la radioterapia hanno un’applicazione terapeutica ridotta, perché attaccano le cellule tumorali in un solo sito. Lo scopo della chemioterapia nei pazienti malati di linfoma è di indurre una “remissione completa”.Per “remissione” s’intende la scomparsa temporanea di tutti i sintomi. Gli animali con linfoma in remissione completa appaiono normali e conducono una vita perfettamente normale. Tuttavia una piccola percentuale di cellule tumorali sopravvive, e può ad un certo punto proliferare di nuovo, rendendo evidente la sintomatologia. Si parla in questo caso di “recidiva”, e l’animale non è più in remissione. Esistono diversi chemioterapici che possono essere utilizzati per uccidere le cellule tumorali, e molto spesso è preferibile usare una combinazione di tali farmaci per aumentare l’efficacia. La chemioterapia in corso di linfoma ha lo scopo di garantire una buona qualità di vita, prolungando la sopravvivenza. Un animale non trattato sopravvive in genere 4-6 settimane dalla diagnosi. La chemioterapia è molto ben tollerata dalla maggior parte degli animali; in alcuni casi tuttavia possono insorgere effetti collaterali, che richiedono una modificazione del protocollo.La chemioterapia non cura cani e gatti malati di linfoma, ma nella maggior parte dei casi migliora la quantità e la qualità di vita. Oggi è possibile per alcuni linfomi abbinare l’immunoterapia (vaccino terapeutico) alla chemioterapia. Non tutti i cani sono candidati: l’iter diagnostico permette di definire alcuni parametri utili ai fini della scelta terapeutica. “Med. Vet., Professore Associato Dipartimento di Scienze Mediche Veterinarie Alma Mater Studiorum, Università di Bologna, Diplomata ECVIM-CA, EBVS® - European Veterinary Specialist in Small Animal Oncology - Animali da compagnia - (Oncologia)”Prof.ssa Laura MarconatoAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}
L’eziologia dell’ipertiroidismo è complessa e multifattoriale; sono stati presi in causa fattori genetici, immunologici e nutrizionali senza tuttavia individuare il ruolo predominante di uno rispetto agli altri.Anche l’esposizione cronica a interferenti endocrini attraverso l’ambiente, la dieta o l’acqua potrebbe ricoprire un ruolo nella patogenesi dell’ipertiroidismo, così come dimostrato per le patologie tiroidee nell’uomo. Recenti studi hanno dimostrato la presenza di alti livelli nel siero di gatti, di un altro gruppo di contaminanti ambientali, i polibromodifenileteri (PBDE), anch’essi noti per le loro caratteristiche nocive. I polibromodifenileteri PBDE fanno parte dei ritardanti di fiamma e, come tali, in passato si ritrovavano in un’ampia gamma di prodotti (es: plastiche, articoli tessili e apparecchiature elettroniche). Tali molecole possono migrare e unirsi alla polvere dove raggiungono alte concentrazioni.I gatti domestici, considerate le loro abitudini, possono quindi venire in contatto con queste sostanze sia attraverso la via alimentare che tramite il grooming e, condividendo lo stesso ambiente dell’uomo, rappresentano l’animale sentinella per le contaminazioni ambientali domestiche.ASPETTI CLINICI E DIAGNOSTICI DELL’IPERTIROIDISMO FELINO Segnalamento: qual’è il paziente tipico ? Non vi sono predisposizioni di razza o sesso per lo sviluppo dell’ipertiroidismo, è stata tuttavia ipotizzata una sorta di “protezione genetica” poiché alcune razze di gatti, quali il Siamese e l’Himalayano, presentano un’incidenza minore della patologia.Nella maggior parte dei casi la diagnosi viene effettuata a 12-13 anni di età (range 4-22) e in meno del 5% dei soggetti è diagnosticato ad un’età inferiore ai 10 anni. In letteratura esiste solo un caso di ipertiroidismo giovanile dove la patologia è stata riscontrata in un gattino di 8 mesi.27 Sintomi più frequenti Si tratta di una patologia insidiosa e progressiva i cui effetti possono interessare tutto l’organismo o interessare un singolo apparato. La presentazione clinica e la gravità dei segni clinici sono variabili e dipendono dalle capacità di adattamento dell’organismo, dalla durata e dalla presenza o meno di patologie concomitanti. Il segno clinico principe è la perdita di peso, presente nel 90% circa dei soggetti, associata spesso ad aumento dell’appetito (polifagia). Entrambi questi sintomi sono legati ad un accelerato metabolismo dato dalla malattia. Il dimagrimento può essere più o meno marcato e può esitare in cachessia alla quale cui si può associare atrofia muscolare per un aumentato catabolismo proteico. Comunemente si osserva vomito ed occasionalmente diarrea (aumentata frequenza di defecazione, aumento di volume delle feci o steatorrea). L’aumento del transito gastrointestinale, l’aumentata ingestione di grassi dovuta alla polifagia e una minor efficienza del pancreas esocrino possono a volte portare a diarrea. In meno della metà dei soggetti è segnalata la presenza di poliuria/polidipsia (urina e beve maggiormente). In circa il 10% dei casi è possibile riscontrare quello che viene chiamato “ipertiroidismo apatico” dove aumento dell'appetito e iperattività sono sostituite da anoressia e depressione, permane invece il dimagrimento. L’ipertiroidismo può anche causare uno stato di ipertensione sistemica che può riflettersi a livello renale. Riepilogo dei principali sintomi dell’ipertiroidismo felino Dimagrimento 92% Polifagia (molto appetito) 55% Vomito 47% Iperattività 41% Poliuria e Polidipsia (urina e beve molto) 33% Inappetenza o anoressia 26% Debolezza muscolare e letargia 25% Diarrea 21% Dispnea (difficoltà nella respirazione) 11% Alterazioni del pelo \ Alopecia 7% Autore Peterson et al. (1983 - 2016) La visita clinica dal veterinarioAlla vista clinica effettuata dal Medico Veterinario, la maggior parte dei pazienti si presenta in condizioni nutrizionali scadenti, con mantello ispido, trasandato e possono essere presenti aree in cui manca il pelo. Gatto europeo maschio di 14 anni affetto da ipertiroidismo. Si noti lo scadente stato di nutrizione e lo scadente stato del mantello.Nel 90% dei casi è possibile apprezzare un nodulo tiroideo palpabile.In rari casi il nodulo può raggiungere notevoli dimensioni ed in questo caso è anche possibile che il nodulo non sia più benigno bensì maligno.Gatto Europeo in cui si evidenzia un nodulo tiroideo di grandi dimensioni dovuto a carcinoma tiroideo All’auscultazione è frequente evidenziare la presenza di tachicardia, soffio sistolico e, meno frequentemente, aritmie. La tachicardia (≥ 220 bpm), presente nel 30% dei gatti ipertiroidei, è dovuta ad un aumento del tono simpatico e ad una diminuzione del parasimpatico. Gli ormoni tiroidei attivano, inoltre, geni che codificano per proteine strutturali e regolatorie cardiache con conseguente aumento della contrattilità miocardica e sviluppo di cardiopatie. All’esame ecocardiografico è di comune riscontro la presenza di una cardiomiopatia ipertrofica che può portare ad insufficienza cardiaca e tromboembolismo aortico. Esami diagnostici Essendo l’ipertiroidismo una patologia geriatrica, è frequente la presenza di patologie concomitanti che possono complicarne il quadro clinico. Non esistono segni clinici patognomonici per l’ipertiroidismo, per tanto la diagnosi definitiva richiede la dimostrazione di un persistente aumento degli ormoni tiroidei in circolo. Il diagnostico differenziale di gatti con segni clinici compatibili con ipertiroidismo dovrebbe includere: diabete mellito, malassorbimento gastrointestinale o maldigestione (es. insufficienza pancreatica esocrina), neoplasie (es. linfoma del tratto gastroenterico), malattia renale cronica, parassiti, gravi errori alimentari. Test di screening Gli esami emato-biochimici di base e l’esame delle urine sono utili soprattutto per escludere altre patologie e in parte permettono di supportare la diagnosi. L’esame emocromocitometrico fornisce solitamente informazioni aspecifiche. É frequente il rinvenimento di un leucogramma da stress mentre è raro il riscontro di anemia. Al profilo biochimico il rilievo più caratteristico, presente nel 90% dei gatti, è l’aumento lieve-moderato di almeno uno degli enzimi epatici. Nel 75% dei gatti si osserva un aumento dell’ALT e della ALP. Un aumento marcato degli enzimi epatici potrebbe essere suggestivo di danno d’organo, tuttavia molti gatti ipertiroidei anche con un grave aumento di attività sierica degli enzimi epatici hanno una funzionalità epatica normale. Ulteriori approfondimenti per patologie epatobiliari trovano una giustificazione solamente in caso di mancato miglioramento dei valori epatici nei primi due mesi di terapia o qualora il paziente mostri ittero o disoressia/anoressia. Test di funzionalità tiroidea La diagnosi di ipertiroidismo è confermata con il riscontro di un aumento delle concentrazioni circolanti di ormoni tiroidei o con tecniche più sofisticate. A fini diagnostici ci si affida alla misurazione del T4 totale poiché la misurazione del T3 da luogo ad un 25-30% di falsi negativi. Per la diagnosi si può valutare anche il T4 libero (free T4 o fT4) che è tuttavia meno specifico rispetto al T4. Anche la misurazione del cTSH può aiutare nel definire la diagnosi di ipertiroidismo. La patologia non può essere esclusa dal solo ritrovamento di valori normali di T4, soprattutto nei gatti in cui la sintomatologia clinica e la presenza di un nodulo tiroideo risultino evidenti. In questi casi è consigliato ripetere le misurazioni del T4 dopo 2-4 settimane, in alternativa, soprattutto per i casi dubbi, è possibile effettuare una scintigrafia. In gatti anziani presentati per segni clinici compatibili con l’ipertiroidismo, confermare la diagnosi è abbastanza semplice, infatti, più del 90% presenta delle concentrazioni sieriche di T4 molto al di sopra del range di riferimento. La misurazione del T4 è relativamente economica e facilmente attuabile, per questi motivi è il test di scelta per lo screening di gatti con sospetto ipertiroidismo. Ecocardiografia Di comune riscontro all’esame ecocardiografico di gatti ipertiroidei è la presenza della cardiomiopatia ipertrofica che si evidenzia con ipertrofia del ventricolo sinistro, dilatazione di atrio e ventricolo sinistro e ipertrofia del setto interventricolare. Frequentemente si riscontra l’aumento della frazione di accorciamento, conseguente all’ipercontrattilità miocardica. Nei casi più avanzati la cardiomiopatia ipertrofica può portare ad insufficienza cardiaca e tromboembolismo aortico. Radiografia Più della metà dei gatti ipertiroidei mostra segni di cardiomegalia del settore sinistro che si associano a versamento pleurico ed edema polmonare in caso di insufficienza cardiaca. Ecografia dela tiroide L’ecografia della regione cervicale può essere usata per valutare la ghiandola tiroidea e fare una stima del suo volume. A differenza dell'uomo, l'ecografia tiroidea non è un esame routinariamente effettuato per la diagnosi di ipertiroidismo felino. I lobi tiroidei dei gatti con ipertiroidismo sono solitamente aumentati di dimensioni in modo uniforme e meno ecogeni rispetto ai lobi tiroidei normali e a volte possono essere identificate delle strutture cistiche all’interno della tiroide. Terapia Il Medico Veterinario deciderà l’approccio terapeutico più giusto per lo specifico paziente, le opzioni possono essere farmacologiche, radioterapiche o chirurgiche. Monitoraggio della terapia farmacologica Il paziente ipertiroideo in terapia farmacologica necessita di monitoraggio clinico e degli esami di laboratorio. Il primo controllo può essere effettuato a 2-3 settimane dall’inizio della terapia farmacologica, i monitoraggi successivi, andranno effettuati ogni 2-3 settimane qualora venisse modificato il dosaggio dei farmaci fino al raggiungimento dell’eutiroidismo (normali livelli di ormone tiroideo). I pazienti stabili, senza patologie concomitanti devono essere rivalutati dopo 3 mesi dall’inizio della terapia e poi ogni 6 mesi. Durante i controlli il veterinario potrà anche richiedere il monitoraggio della pressione sistemica che può aumentare nel corso del tempo nei gatti trattati (incidenza del 23%). In caso di insorgenza di ipertensione è bene venga trattata con terapia specifica. In seguito alla normalizzazione del T4 è possibile che vengano smascherate sottostanti alterazioni della funzionalità renale, con conseguente sviluppo di iperazotemia, infatti la malattia renale cronica e l’ipertiroidismo sono due problematiche che si incontrano spesso contemporaneamente nei pazienti anziani.La patologia renale cronica può essere evidente già alla diagnosi o svilupparsi (o risultare evidente) soltanto durante la terapia per l’ipertiroidismo. Nei gatti con concomitante malattia renale già evidente al momento della diagnosi di ipertiroidismo, il trattamento dell’ipertiroidismo è solitamente indicato, tuttavia con particolari attenzioni, in questi casi le aspettative di vita possono essere minori. Terapia alimentare: anche la dieta può essere di aiuto La sintesi degli ormoni tiroidei necessita di un sufficiente apporto di iodio alimentare.Una possibilità per trattare l'ipertiroidismo consiste pertanto nel ridurre le concentrazioni di ormoni tiroidei mediante la somministrazione di un alimento molto specifico a basso contenuto di iodio. Terapia chirurgica L’asportazione chirurgica della tiroide costituisce una valida possibilità terapeutica per l’ipertiroidismo. È una procedura efficace, rapida e di relativamente facile esecuzione. Nel 70% dei casi il coinvolgimento di entrambi i lobi tiroidei rende necessario l’esecuzione di una tiroidectomia bilaterale. Prima di eseguire l’intervento chirurgico è importante effettuare un periodo di terapia con farmaci antitiroidei per almeno due settimane per stabilizzare i livelli di T4 e fare si che il paziente risulti più stabile da un punto di vista cardiocircolatorio. Terapia con iodio radioattivo La terapia con iodio radioattivo è considerata d’elezione per l’ipertiroidismo felino; ciò è legato all’elevata efficacia terapeutica e la relativa assenza di complicazioni; risulta inoltre un’ottima opzione terapeutica nei casi di carcinoma tiroideo. A causa del potenziale radioattivo della molecola il trattamento può essere eseguito solo in strutture autorizzate, motivo per cui ad oggi il suo impiego è limitato a pochi centri. Aspettativa di vita La sopravvivenza media per gatti ipertiroidei senza una concomitante malattia renale cronica supera i 5,3 anni mentre se non trattata è una patologia progressiva con elevata morbidità e mortalità. La prognosi peggiora per i gatti ipertiroidei con carcinoma. Tuttavia, con un adeguato trattamento, anche questi pazienti possono vivere a lungo e morire per patologie non correlate alla neoplasia. Punti chiave L'ipertiroidismo è causato dall'aumento di produzione di ormoni tiroidei La patologia raramente e causata da una neoplasia maligna. L'eccesso di ormoni tiroidei può causare ipertensione, patologia renale, patologia cardiaca. I sintomi clinici più frequenti sono: dimagrimento, polifagia, vomito, iper-reattività, poliuria e polidipsia La diagnosi prevede l'esecuzione di esami ematologici e biochimici (allo scopo di escludere patologie concomitanti), esame delle urine, valutazione della funzione tiridea. Ulteriori esami utili sono l'ecocardiografia, radiografia, scintigrafia Le opzioni terapeutiche dell'ipertiroidismo felino possono essere farmacologiche, dietetiche, radioterapiche, chirurgiche. Dopo l'inizio della terapia farmacologica sono necessari controlli successivi dopo 2-3 settimane fino a raggiungimento dell'eutiroidismo, successivamente dopo 3 e 6 mesi. La sopravvivenza media per gatti ipertiroidei, in assenza di malattia renale cronica e senza diagnosi di carcinoma, a cui viene fatta terapia è di 5,3 anni. “DVM, Diplomato ECVIM-CA, EBVS® - European Veterinary Specialist in Small Animal Internal Medicine - Animali da compagnia, Endocrinologia non riproduttiva, medicina interna e terapia (Malattie Metaboliche).”Prof. Federico FracassiAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}

“Dottore, ma il mio cane li vede i colori?” Quante volte mi sono sentito fare questa domanda dai proprietari! Effettivamente c’è molta confusione sull’argomento: vediamo di fare un po' di chiarezza. Il meccanismo della visione negli animali è molto simile a quello nell’uomo: uno stimolo luminoso colpisce le cellule retiniche più esterne (fotorecettori), viene trasformato in impulso elettrico e tramite il nervo ottico e le altre strutture nervose raggiunge la corteccia visiva dove viene acquisito come immagine. La capacità di un individuo di distinguere un oggetto da ciò che lo circonda dipende fondamentalmente da 5 fattori: la luminosità, la trama, il movimento, la profondità ed il colore. Nei nostri animali quest’ultimo aspetto è generalmente meno importante ed infatti la maggior parte di loro riesce a vedere una scala di colori molto limitata, che va dal blu al verde (visione dicromatica). Il nostro cane quindi non sarà mai capace di distinguere una pallina verde da una rossa, a meno che questa non presenti altre caratteristiche in grado di differenziarla dall’altra, come per esempio una trama diversa. Anche se non distinguono tutti i colori gli animali sono comunque in grado di vedere molti più livelli di grigi di noi, riuscendo a discernere gli oggetti sulla base della tonalità. La trama (o texture) di un oggetto si riferisce all’impressione che la superficie di quell’oggetto ci dà, ovvero è la rappresentazione cerebrale della profondità, dimensione, forma e composizione di quella cosa. La capacità di distinguere i maggiori dettagli e di mantenerli a fuoco sulla retina è l’indice di acuità visiva.Questa risulta inferiore negli animali rispetto all’uomo e dipende dalla qualità di tutti i mezzi diottrici dell’occhio, che comprendono il film lacrimale, la cornea, l’umor acqueo e la lente. Se un oggetto viene messo a fuoco perfettamente sulla retina, il soggetto è definito emmetrope, mentre se viene messo a fuoco davanti alla retina, si definisce miope; se infine il fuoco cade dietro la retina, allora si parla di ipermetrope. La maggior parte dei nostri cani e gatti risulta emmetrope, cioè non ha bisogno di occhiali correttivi! Una certa familiarità e predisposizione alla miopia è stata riscontrata in gruppi di Pastori tedeschi, Schnauzer nani, Barboncini toy, Rottweiler e Collie; mentre alcuni Pastori Australiani e Alaskan Malamute sarebbero risultati ipermetropi. Un ruolo importante nella messa a fuoco dell’immagine lo ricopre il cristallino (o lente): grazie alla sua elasticità e struttura può arrotondarsi o appiattirsi a seconda delle necessità e della distanza di un oggetto dall’occhio. Per questa ragione se ad un cane viene rimosso il cristallino (per esempio in seguito alla comparsa di una cataratta o di una lussazione di lente) senza essere poi sostituito con una lente artificiale intraoculare (IOL), l’animale, pur rimanendo ipermetrope, sarà comunque in grado di vedere abbastanza bene da vicino, in quanto le immagini vengono proiettate sulla retina più grandi del normale. L’acuità visiva non è solamente correlata alla qualità dei mezzi diottrici e alla capacità di mettere correttamente a fuoco le cose, ma anche al tipo e al numero di fotorecettori presenti sulla retina. Queste cellule si dividono in coni e bastoncelli. I coni sono adibiti alla visione diurna, alla distinzione dei colori e dei dettagli e, di solito, sono concentrati nella porzione centrale della retina; i bastoncelli, al contrario, si trovano alla periferia della retina e sono i fotorecettori responsabili della visione in condizioni di poca luce. I nostri animali possiedono inoltre il “tappeto lucido”, costituito da un foglietto rifrangente che diventa visibile e “riflettente” illuminando i loro occhi di notte, ad esempio con i fari dell’auto. Questa struttura permette alla luce di attraversare due volte i fotorecettori retinici aumentando così la capacità visiva in condizione di scarsa luminosità: ecco quindi spiegato perché molti riescono ad orientarsi bene anche in ambienti poco illuminati! Un’altra peculiarità del mondo animale è la notevole capacità di vedere i movimenti, anche quelli più piccoli e lontani, grazie al numero più elevato di bastoncelli rispetto ai coni. Questo squilibrio cellulare permette una miglior visione, rispetto all’uomo, degli oggetti mobili piuttosto che quelli statici, in accordo con lo stato di essere prede o predatori. Il campo visivo, inteso come range di spazio visibile frontale, nel cane e nel gatto risulta comparabile a quello umano per la posizione dei globi oculari. Questo permette una buona visione binoculare centrale e monoculare laterale, con una “zona cieca” posteriore di circa 160 gradi nel gatto e di 120 gradi nel cane. Gli erbivori come il cavallo, al contrario, hanno una minor visione frontale con entrambi gli occhi, ma una maggior veduta laterale e caudale monoculare, che gli permette di rilevare potenziali pericoli provenienti da ogni dove (spazio cieco posteriore di soli 3 gradi!). Da quanto detto la visione è un meccanismo complesso e dipende ovviamente anche dalla salute delle strutture oculari; molte patologie come cheratiti, cataratta, glaucoma e degenerazioni retiniche possono ridurre o addirittura danneggiare irrimediabilmente la capacità visiva. Sarà molto importante quindi che i proprietari degli animali prestino attenzione ai primi segnali di malattia quali arrossamento, opacamento e dolore oculare, recandosi tempestivamente da un medico veterinario, meglio se specialista in oftalmologia. “DVM, Dottore di Ricerca in Oftalmologia Veterinaria Specialista in Clinica e Malattie dei Piccoli Animali (Oftalmologia)”Dr. Domenico MultariAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}

