
La costipazione è definita come una diminuita o difficoltosa evacuazione delle feci. È un problema che si riscontra più nel gatto che nel cane.Il termine costipazione non è sempre indicativo di perdita della funzionalità del colon. Solo quando la costipazione risulta intrattabile e non rispondente a terapia si può parlare di una severa e permanente costipazione. La maggior parte dei pazienti che presentano costipazione, sono gatti di mezza età, più frequentemente maschi. Gli animali vengono portati a visita solitamente perché non riescono a defecare per diversi giorni o settimane. Le feci prodotte sono spesso molto secche.Gli animali che rimangono costipati per periodi lunghi possono sviluppare diarrea per via dell’effetto irritante che possono avere le secrezioni fecali sulla mucosa intestinale e a volte questo puó rappresentare l’unico segno clinico. Altri segni che accompagnano questi pazienti includono anoressia, vomito e perdita di peso. L’esame emocromocitometrico completo il biochimico e l’analisi delle urine sono solitamente normali ma a volte possono svelare cause metaboliche come disidratazione oppure alterazioni elettrolitiche (e.g. ipopotassiemia, ipercalcemia etc).Negli animali giovani, sopratutto gatti, che presentano episodi frequenti di costipazione e hanno altri sintomi clinici dovrebbe essere eseguita la valutazione della tiroide.Le radiografie addominali dovrebbero essere effettuate per valutare l’entità del problema e cercare eventuali ulteriori cause. Inoltre un esame radiografico può aiutare ad identificare eventuali fattori predisponenti come fratture pelviche, masse extra-luminali, corpi estranei, etc.Altri esami che possono essere importanti in queste situazioni di costipazione sono l’ecografia addominale, l’endoscopia con biopsie ma anche le radiografie con contrasto di bario. Nel caso di pazienti con megacolon (colon molto dilatato) è molto importante reidratare il paziente e rimuovere le feci indurite con clismi.La terapia medica consiste in tre step: Somministrazione di fibra alimentare nei casi di lieve costipazione Uso di lassativi e procinetici nei casi in cui la costipazione sia di moderata entità oppure ricorrente Uso di chirurgia nel caso di costipazione persistente e megacolon Il veterinario identificherà il migliore piano terapeutico adatto ad ogni singolo paziente. “DVM, CertSAM, Diplomata ECVIM-CA, EBVS® - European Veterinary Specialist in Small Animal Internal Medicine - Animali da compagnia (Gastroenterologia, Ematologia, Autoimmunità, Endocrinologia, Medicina Interna).”Dr.ssa Magda Georu Ferriani #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}
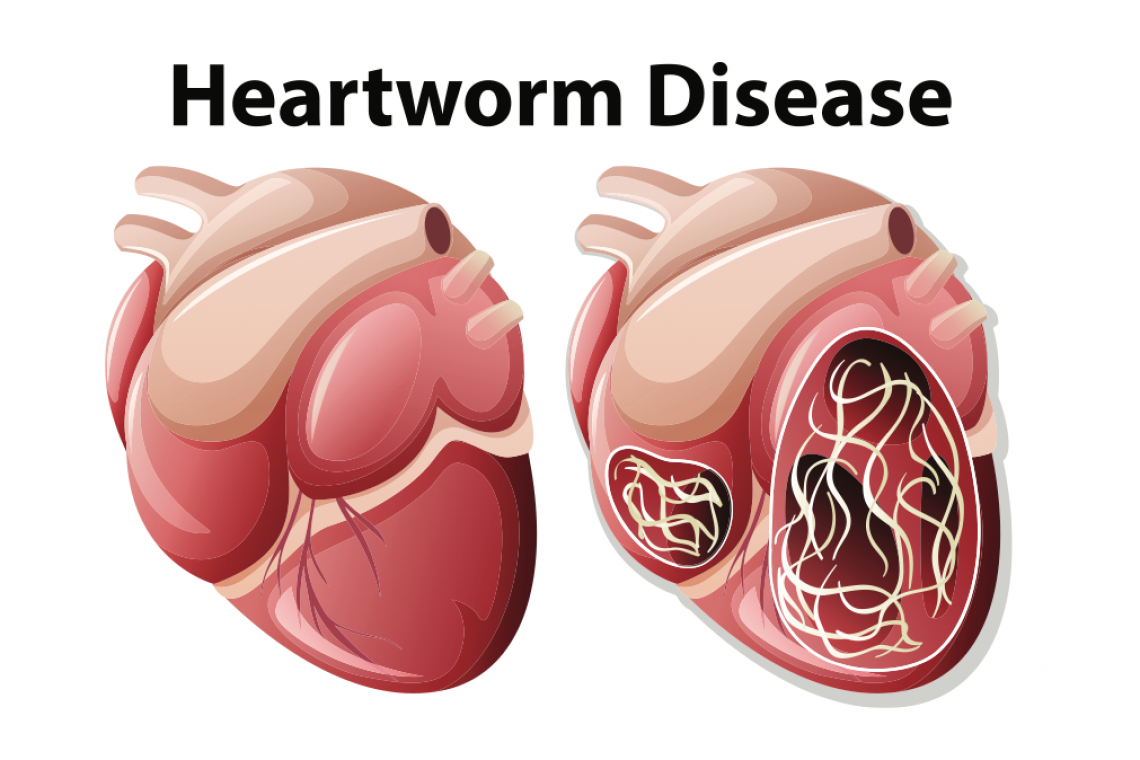
La Filariosi cardiopolmonare è una malattia parassitaria diffusa in tutta Italia che colpisce il cane e meno frequentemente il gatto.Il parassita responsabile è Dirofilaria immitis, che allo stadio adulto è un verme di aspetto filiforme lungo fino a 15-25 cm che vive nelle arterie del polmone del cane e del gatto. La malattia si trasmette grazie alla zanzara che pungendo un cane malato assume le larve prodotte dalle femmine adulte, larve che maturate all’interno della zanzara vengono poi trasmesse ad un altro cane o gatto che venga successivamente punto. La trasmissione della malattia può avvenire tutto l’anno, ma tarda primavera, estate e soprattutto inizio autunno sono i periodi maggiormente rischiosi. Nonostante la profilassi effettuata da molti proprietari attenti alla salute del proprio animale, D. immitis mantiene costante la sua presenza nelle vaste sacche di animali (> 50%) che per motivi economici o logistici non sono sottoposti a profilassi. La percentuale dei soggetti infettati nella pianura padana continua a mantenersi tra il 20 e il 40%. È interessante notare che nell’ultimo decennio nuove aree sono diventate endemiche anche nel centro sud Italia (Puglia, Sicilia) e che virtualmente nessuna regione Italiana può considerarsi indenne. La diffusione di D. immitis verso le regioni meridionali di associa alla diffusione di un altro parassita simile ovvero al Dirofilaria repens che viceversa dal sud si è diffusa verso il nord Italia, tanto che le infestazioni miste nel Nord Italia sono diventate molto frequenti se non maggioritarie. Tra le cause di diffusione di entrambi i parassiti va considerata primariamente la contemporanea diffusione di nuovi insetti vettori come Aedes albopictus (la famosa zanzara tigre), che per la sua capacità di adattarsi molto bene ad ambienti fortemente antropizzati e contaminati e per l’abitudine di eseguire il pasto di sangue durante le ore diurne e in sequenza su più soggetti mette a rischio contagio anche tipologie canine (cani di appartamento che vivono in Città) che prima erano a rischio modesto. L’ambiente urbano favorisce inoltre la diffusione della zanzara tigre anche perché proprio nei contesti maggiormente cementificati sono riscontrabili le cosiddette “isole di calore”, microambienti nei quali le temperature anche nelle stagioni fredde superano i 14°C, il valore soglia per lo sviluppo della larva all’interno della zanzara. Figura 1 - Macrofilarie (adulti) di D. immitis Nel cane l’evoluzione della malattia è cronica e porta nell’arco di 3-4 anni inizialmente a disturbi respiratori (tosse) e successivamente, nello stadio terminale, ad insufficienza cardiaca Nel gatto la parassitosi evolve nella maggior part dei casi in forma asintomatica, per poi appalesarsi con crisi respiratorie acute e gravi o morte improvvisa. La diagnosi è molto semplice nel cane per il quale esistono numerosi presidi diagnostici ma più difficile nel gatto in cui l’evoluzione è meno prevedibile. Se diagnosticata precocemente prima che insorgano i sintomi o che insorga lo scompenso cardiaco la malattia nel cane è curabile per via medica o chirurgica, mentre nel gatto è possibile esclusivamente un trattamento contro i sintomi, sperando che il gatto elimini spontaneamente i parassiti. La prevenzione consiste nella somministrazione di farmaci che uccidano le larve eventualmente inoculate e deve essere mantenuta per 12 mesi l’anno. E’ l’arma più potente che abbiamo per prevenire questa malattia potenzialmente letale e curabile con difficoltà nel cane, se diagnosticata tardivamente, e addirittura non curabile nel gatto.“DVM, Specialista in Clinica dei Piccoli Animali, Diplomato EVPC, EBVS® - European Veterinary Specialist in Parasitology”.Dr. Luigi VencoAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}

La Filariosi cardiopolmonare è una malattia parassitaria diffusa in tutta Italia che colpisce il cane e meno frequentemente il gatto.Il parassita responsabile è Dirofilaria immitis, che allo stadio adulto è un verme di aspetto filiforme lungo fino a 15-25 cm che vive nelle arterie del polmone del cane e del gatto. La malattia si trasmette grazie alla zanzara che pungendo un cane malato assume le larve prodotte dalle femmine adulte, larve che maturate all’interno della zanzara vengono poi trasmesse ad un altro cane o gatto che venga successivamente punto. La trasmissione della malattia può avvenire tutto l’anno, ma tarda primavera, estate e soprattutto inizio autunno sono i periodi maggiormente rischiosi. Nonostante la profilassi effettuata da molti proprietari attenti alla salute del proprio animale, D. immitis mantiene costante la sua presenza nelle vaste sacche di animali (> 50%) che per motivi economici o logistici non sono sottoposti a profilassi. La percentuale dei soggetti infettati nella pianura padana continua a mantenersi tra il 20 e il 40%. È interessante notare che nell’ultimo decennio nuove aree sono diventate endemiche anche nel centro sud Italia (Puglia, Sicilia) e che virtualmente nessuna regione Italiana può considerarsi indenne. La diffusione di D. immitis verso le regioni meridionali di associa alla diffusione di un altro parassita simile ovvero al Dirofilaria repens che viceversa dal sud si è diffusa verso il nord Italia, tanto che le infestazioni miste nel Nord Italia sono diventate molto frequenti se non maggioritarie. Tra le cause di diffusione di entrambi i parassiti va considerata primariamente la contemporanea diffusione di nuovi insetti vettori come Aedes albopictus (la famosa zanzara tigre), che per la sua capacità di adattarsi molto bene ad ambienti fortemente antropizzati e contaminati e per l’abitudine di eseguire il pasto di sangue durante le ore diurne e in sequenza su più soggetti mette a rischio contagio anche tipologie canine (cani di appartamento che vivono in Città) che prima erano a rischio modesto. L’ambiente urbano favorisce inoltre la diffusione della zanzara tigre anche perché proprio nei contesti maggiormente cementificati sono riscontrabili le cosiddette “isole di calore”, microambienti nei quali le temperature anche nelle stagioni fredde superano i 14°C, il valore soglia per lo sviluppo della larva all’interno della zanzara. Figura 1 - Macrofilarie (adulti) di D. immitis Nel cane l’evoluzione della malattia è cronica e porta nell’arco di 3-4 anni inizialmente a disturbi respiratori (tosse) e successivamente, nello stadio terminale, ad insufficienza cardiaca Nel gatto la parassitosi evolve nella maggior part dei casi in forma asintomatica, per poi appalesarsi con crisi respiratorie acute e gravi o morte improvvisa. La diagnosi è molto semplice nel cane per il quale esistono numerosi presidi diagnostici ma più difficile nel gatto in cui l’evoluzione è meno prevedibile. Se diagnosticata precocemente prima che insorgano i sintomi o che insorga lo scompenso cardiaco la malattia nel cane è curabile per via medica o chirurgica, mentre nel gatto è possibile esclusivamente un trattamento contro i sintomi, sperando che il gatto elimini spontaneamente i parassiti. La prevenzione consiste nella somministrazione di farmaci che uccidano le larve eventualmente inoculate e deve essere mantenuta per 12 mesi l’anno. E’ l’arma più potente che abbiamo per prevenire questa malattia potenzialmente letale e curabile con difficoltà nel cane, se diagnosticata tardivamente, e addirittura non curabile nel gatto.“DVM, Specialista in Clinica dei Piccoli Animali, Diplomato EVPC, EBVS® - European Veterinary Specialist in Parasitology”.Dr. Luigi VencoAutore

Con il termine "esofagite" si indica l'infiammazione della mucosa (e a volte anche della sottomucosa) dell'esofago. Le cause dell'infiammazione esofagea possono essere varie e nei casi cronici si può arrivare a stenosi esofagea o megaesofago. I segni clinici variano in base al tipo di danno locale, l'estensione e il grado di infiammazione. Se l'infiammazione è minima gli animali possono essere anche completamente asintomatici. Nel caso di infiammazione moderata o grave i segni clinici che si manifestano più frequentemente sono ipersalivazione, anoressia, odinofagia (estensione della testa e del collo durante la deglutizione), disfagia, spesso rigurgito (a volte con la presenza di sangue fresco), perdita di peso e cachessia. Per la diagnosi, di solito una buona anamnesi può già indirizzare verso l’esofagite, invece gli esami del sangue (emocromocitometrico e biochimico) raramente mostrano delle alterazioni. Le radiografie del torace non sono abbastanza sensibili per indicare uno stato infiammatorio. Radiografie con contrasto (esofagogrammi) possono evidenziare ritenzione di bario nell'esofago, lieve dilatazione esofagea oppure alterazioni della mucosa esofagea. La fluoroscopia, un esame dinamico, può mostrare ostruzioni parziali che possono sfuggire ad un esame radiografico. L'endoscopia è la tecnica più sensibile e specifica per diagnosticare problemi nell'esofago. Negli animali con lieve infiammazione l'esame può' evidenziare solo lieve eritema dei tessuti ma negli animali con infiammazione severa si possono vedere eritema, erosioni e a volta anche ulcere. Nel caso di reflusso gastro-esofageo le lesioni sono più evidenti nella parte distale dell'esofago vicino al cardias (sfintere esofageo basso). La terapia per l'esofagite si basa sull'eliminazione dei fattori predisponenti (per esempio ernia iatale, corpo estraneo etc.), medicazioni appropriate e dieta con piccoli e frequenti pasti a basso contenuto di lipidi e alto contenuto proteico per aumentare il tono del cardias e minimizzare il reflusso. In animali che non possono nutrirsi adeguatamente a causa del vomito o di stenosi esofagea è consigliabile applicare un sondino alimentare gastrico (per es: PEG etc.) in modo da riuscire ad alimentarli bypassando l'esofago e riducendo un’ulteriore irritazione esofagea. I sondini esofagei e naso- esofagei non sono consigliabili. Nel caso di stenosi sarà necessaria la dilatazione e il bougienance endoscopico. Raramente la chirurgia e' indicativa in questi casi e deve rappresentare l'ultima soluzione. La durata della terapia e' variabile in base al grado di infiammazione. E' vivamente consigliabile la valutazione endoscopica a distanza di qualche giorno/settimana dall'inizio della terapia per valutare i risultati ottenuti. La prognosi dipende dal grado di esofagite. Di solito nei casi lievi e moderati la prognosi è eccellente con trattamento medico e dieta appropriata, ma nei casi gravi la prognosi è riservata poichè può verificarsi stenosi esofagea che non sempre può essere risolta anche con multiple dilatazioni endoscopiche. La percentuale di successo che e' stato riportato in questi casi varia da 77-88%. Nella maggioranza dei casi il trattamento precoce dell'esofagite è risolutivo dei segni clinici e previene la formazione di stenosi esofagee. Un consiglio: quando ad un animale si somministra una terapia farmacologica orale (soprattutto se si tratta di compresse) è buona abitudine somministrare successivamente dell’acqua in modo da evitare che il farmaco stazioni in esofago e possa dare infiammazione e conseguente esofagite. “DVM, CertSAM, Diplomata ECVIM-CA, EBVS® - European Veterinary Specialist in Small Animal Internal Medicine - Animali da compagnia (Gastroenterologia, Ematologia, Autoimmunità, Endocrinologia, Medicina Interna).”Dr.ssa Magda Georu Ferriani #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}
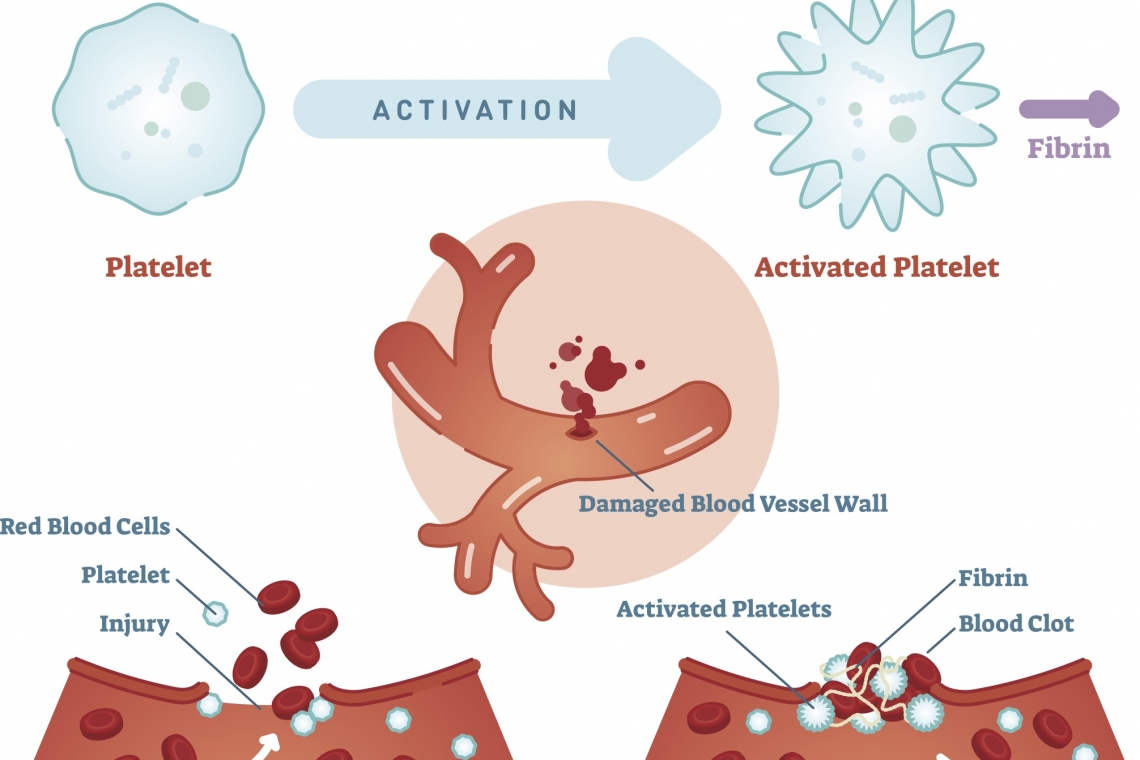
La coagulazione è un processo biochimico complesso e necessario per l’integrità dell’organismo animale. Si basa su una serie di sostante presenti nel sangue e nelle pareti dei vasi ematici, che possono venir attivate in caso di necessità: allorché un vaso viene danneggiato, il sistema emostatico reagisce cercando di circoscrivere la perdita di sangue che, se incontrollata, porterebbe inevitabilmente a morte o a gravi danni al distretto colpito. L’organismo degli animali superiori mette in pratica una serie di contromisure per arrestare l’emorragia e riparare successivamente i vasi danneggiati. La muscolatura attorno ai vasi si contrae riducendo il flusso ematico nel distretto danneggiato. Le piastrine, con le altre cellule ematiche, cercano di creare un “tappo” alla falla che è venuta a crearsi. Infine le molecole della coagulazione intervengono per consolidare questo groviglio di cellule formando una sostanza solida (fibrina) che stabilizza e rinforza il tutto. Le molecole della coagulazione, prodotte nel fegato, sono presenti nel sangue e nei tessuti in forma inattiva: se fossero attivate costantemente, l’animale morirebbe in poco tempo a causa della formazione disseminata di trombi. Solo in caso di emergenza vengono attivate, scatenando una reazione enzimatica a catena. Siccome questa reazione necessita di tutta una serie di molecole per poter condurre alla formazione della fibrina, una carenza anche di un solo di questi fattori della coagulazione, può condurre ad una difettosa reazione e quindi alla tendenza a sviluppare emorragie esagerate. Gli animali, come l’uomo, possono soffrire di diversi tipi di carenze congenite di uno o più fattori della coagulazione. Nel gatto ad esempio è relativamente comune la carenza del fattore XII, che per fortuna ha scarsi effetti clinici, essendo secondario nella reazione coagulativa. Nel cane sono invece relativamente frequenti le carenze dei fattori VIII (emofilia A), IX (emofilia B) e VII. In questi casi la carenza può manifestarsi con sintomatologia clinica variabile, spesso caratterizzata dall’insorgenza di emorragie spontanee (in particolare ematomi ed ecchimosi). In caso di interventi chirurgici o di traumi, le emorragie possono essere esagerate e addirittura pericolose per la vita del paziente. La diagnosi di queste patologie è basata su complessi esami ematologici che possono dimostrare l’assenza dello specifico fattore in esame. Inoltre, attraverso l’esecuzione di test genetici, è possibile in alcune razze, stabilire se quel particolare paziente è un portatore del difetto genetico responsabile della patologia.“DVM, Diplomato ECVCP, EBVS® - European Specialist in Veterinary Clinical Pathology (Patologia clinica - Ematologia - Citologia generale e midollare)”Dr. Walter Bertazzolo #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}
La trombocitopenia immuno-mediata è una patologia ematologica molto comune nel cane, meno frequente nel felino, caratterizzata da una forte riduzione del numero di piastrine circolanti nel sangue. Poichè le piastrine hanno una funzione protettiva importante per l’organismo animale, sia emostatica che immunologica, una marcata riduzione della loro disponibilità può condurre a manifestazioni patologiche caratterizzate da emorragie spontanee di piccole dimensioni come ad esempio petecchie (piccole macchie rosse) su cute e mucose, sanguinamenti dal naso o dalle gengive, ematuria ovvero la presenza di sangue nelle urine, ecc..Solo in rari casi queste emorragie possono diventare incoercibili e quindi pericolose per la vita. Il motivo per cui queste cellule del sangue tendono a ridursi è legato ad una aberrante azione del sistema immunitario dell’animale, che inizia a non riconoscere più le piastrine come proprie, le attacca e le distrugge come fossero cellule estranee. Inoltre ne riduce la produzione a livello di midollo osseo. Il motivo per cui ciò può accadere non è sempre noto: nella maggior parte dei casi non si riescono a riconoscere cause scatenanti e la trombocitopenia viene definita auto-immune idiopatica. In altri casi la patologia è scatenata da precedenti trattamenti vaccinali, farmacologici (es. antibiotici), infezioni o concomitanti neoplasie. Quando viene diagnosticata, la patologia deve essere strettamente monitorata e non è detto che richieda un trattamento immuno-soppressore. Molti animali possono vivere con una bassa concentrazione di piastrine senza manifestare alcun sintomo e non avrebbero pertanto alcun bisogno di trattamento. Quest’ultimo si rende necessario allorché compaiono i sintomi, oppure qualora il paziente dovesse essere sottoposto ad un intervento chirurgico, con maggiori rischi di emorragia. Il trattamento non è infatti banale e si basa sull’utilizzo di farmaci immuno-soppressori (quali cortisonici ad alto dosaggio, ciclosporina, micofenolato, clorambucile) che possono generare effetti collaterali importanti. La scelta del trattamento va affidata al proprio veterinario di fiducia, al quale ci si deve affidare per un monitoraggio nel tempo. “DVM, Diplomato ECVCP, EBVS® - European Specialist in Veterinary Clinical Pathology (Patologia clinica - Ematologia - Citologia generale e midollare)”Dr. Walter Bertazzolo #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}

La malattia di Von Willebrand è un disturbo ematologico/emostatico causato dalla carenza dell’omonima molecola.Questa macro-molecola, presente in tutti i tessuti, ha la funzione di far aderire le piastrine ai vasi ematici, qualora questi ultimi vengano danneggiati da un evento traumatico.La sua carenza determina pertanto una difettosa azione piastrinica e quindi una tendenza alle emorragie spontanee, in forma di piccole petecchie, sanguinamenti gengivali o eccessivo sanguinamento a seguito di traumi o interventi chirurgici. La carenza del fattore di Von Willebrand è un difetto familiare congenito su base genetica e pertanto può venir trasmesso alla prole. Si rileva quindi più spesso in alcune razze (ad esempio nel Dobermann) di altre o nei meticci. Esistono tre diversi sottotipi di malattia di Von Willebrand: il primo tipo è il più comune e fortunatamente il meno grave ed è caratterizzato da una moderata diminuzione generalizzata delle molecole di varie dimensioni che costituiscono il fattore di Von Willebrand.Le altre due forme sono meno frequenti ma molto più gravi, in quando sono caratterizzate dalla carenza delle molecole più grandi (e quindi più efficaci) o da una mancanza totale del fattore di Von Willebrand. Allorché si sospetti questa condizione, ad esempio a seguito di ripetuti episodi di emorragia di piccole dimensioni, oppure ad eccessivo sanguinamento dopo una ferita, è possibile eseguire dei test ematologici che possono dosare il fattore di Von Willebrand nel sangue. Inoltre, per alcune razze, sono disponibili test genetici in grado di identificare i pazienti portatori del difetto genetico, anche nel caso in cui fossero clinicamente sani (portatori sani), ma in grado tuttavia di trasmettere la malattia alla cucciolata. Nelle razze particolarmente a rischio, o in quelle famiglie in cui sono noti casi precedenti di manifestazioni della malattia di Von Willebrand, è consigliabile testare i pazienti sia a fini selettivi (per la riproduzione), sia a fini preventivi in caso di intervento chirurgico programmato (anche una banale sterilizzazione). “DVM, Diplomato ECVCP, EBVS® - European Specialist in Veterinary Clinical Pathology (Patologia clinica - Ematologia - Citologia generale e midollare)”Dr. Walter Bertazzolo #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}
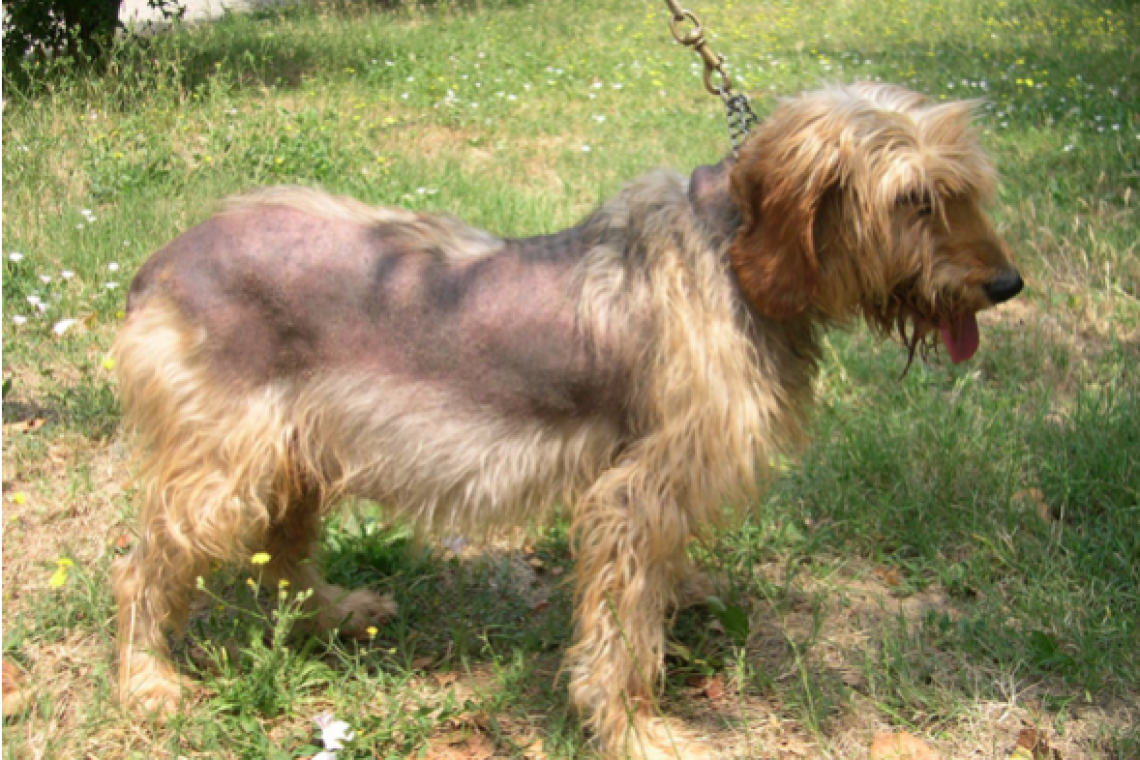
Cos’è la sindrome di Cushing? La sindrome di Cushing è stata descritta per la prima volta nell’uomo nel 1932 dal Dottor Harvey Cushing, che osservò in 12 persone sintomi riferibili ad un eccesso di un ormone chiamato cortisolo. Successivamente tale sindrome è stata descritta anche in molte specie animali. La sindrome di Cushing nel cane colpisce circa 1 soggetto ogni 500 ed è causata nell’80-85% dei casi da una tumore (quasi sempre benigno) all’ipofisi, ovvero una ghiandola situata alla base del cervello. Nel 25% dei casi, invece, può trattarsi di un tumore (benigno o maligno) che colpisce le surrenali, due ghiandole situate in prossimità dei reni. Nella maggior parte dei casi si tratta di tumori che non danno metastasi e che danno problemi soprattutto che ciò che producono. Sia nella forma ipofisaria sia in quella surrenalica questa sindrome determina un aumento della secrezione dell’ormone cortisolo. La sindrome di Cushing nel cane è caratterizzata da vari segni clinici: - Aumento dell’appetito e della sete - Aumento della produzione di urina - Aumento del volume dell’addome - Aumento di peso - Letargia (animale che dorme molto) - Perdita di pelo (soprattutto tronco e addome) e/o pelo che fatica a ricrescere una volta tagliato -Respiro frequente Raramente tali sintomi sono tutti presenti nello stesso soggetto, più spesso invece se ne osservano soltanto 1 o 2. Foto 1 - Cane con Sindrome di Cushing. Si può osservare un’area alopecica lungo tutto il tronco e l'aumento di volume dell’addome. Come viene diagnosticata la sindrome di Cushing nel cane? Per la diagnosi è necessario dimostrare l’eccessiva produzione di cortisolo. I livelli di cortisolo ematico fluttuano nell’arco della giornata, pertanto un unico prelievo per la misurazione di un singolo valore di cortisolo ematico non permette di emettere una corretta diagnosi. E’ necessario pertanto eseguire dei test endocrini specifici. Solitamente per la conferma della diagnosi ci si basa sulla positività di due test endocrini specifici; questo perché non esiste un test endocrino perfetto, si possono infatti avere dei risultati “falsi positivi” o falsi negativi”ed avere il risultato di due test positivi rende più sicura la diagnosi. I test endocrini più utilizzati sono i seguenti: - “Test di stimolazione”: in cui viene somministrata per via endovenosa una dose standard di ACTH sintetico, ormone normalmente prodotto dall’ipofisi, che stimola le surrenali a produrre cortisolo. Un prelievo di sangue viene effettuato subito prima della somministrazione di ACTH e un secondo 60-90 minuti dopo, permettono di valutare le concentrazioni ematiche di cortisolo. In un cane sano si ha un determinato incremento del cortisolo ematico dopo la somministrazione di ACTH mentre in un cane con la Sindrome di Cushing questo incremento sarà maggiore. Questo esame, non è purtroppo attendibile al 100% e pertanto deve essere associato a un secondo test. Il test di stimolazione con ACTH, come gli altri test endocrini per la Sindrome di Cushing del cane, è considerato sicuro e non determina effetti collaterali. - “Test di soppressione con desametasone”: che consiste in un primo prelievo, seguito dalla somministrazione di una piccola quantità di un cortisonico, il desametasone; ciò ha la funzione di bloccare temporaneamente la produzione ipofisaria di ACTH. Per completare tale test sono necessari altri due prelievi a distanza di 4 e 8 ore dalla somministrazione di desametasone. L’associazione del test di stimolazione con ACTH e del test di soppressione con desametasone quasi sempre consente di ottenere una diagnosi certa di Sindrome di Cushing, e può a volte fornire informazioni sulla sede del tumore (ipofisario o surrenalico). Al fine di poter scegliere l’opzione terapeutica più adatta, è necessario localizzare la sede della neoplasia. Per avere questo tipo di informazioni viene solitamente effettuata un’ecografia addominale al fine di poter valutare la dimensione e la forma delle ghiandole surrenali. Nel caso in cui la neoplasia non risulti a carico delle ghiandole surrenali, l’unica tecnica che consente di acquisire informazioni è la TAC (Tomografia Computerizzata) o la Risonanza Magnetica; tali tecniche diagnostiche consentono di visualizzare direttamente l’ipofisi. In tutti i casi di Sindrome di Cushing ipofisaria è comunque indicato eseguire una TAC o una risonanza magnetica al fine di valutare le dimensioni dell’ipofisi. I tumori ipofisari possono infatti essere di piccole dimensioni (microadenomi) o di grandi dimensioni (macroadenomi). Conoscere le dimensioni dell’ipofisi risulta particolarmente importante per scegliere l’approccio terapeutico più appropriato. Foto 2 - Tomografia Computerizzata (TAC) del cranio di cane. Nella foto sulla sinistra si vede una TAC normale; a destra la TC di un cane con Sindrome di Cushing dovuta a un macroadenoma ipofisario (freccia). Quali complicazioni possono insorgere a causa della sindrome di Cushing del cane? L’aumento del cortisolo predispone allo sviluppo altre malattie/problematiche quali il diabete mellito, la pancreatite, l’ipertensione sistemica, infezioni del tratto urinario e trombosi. In questi casi, grazie all’osservazione da parte del proprietario e periodici controlli in clinica, si possono identificare tali disturbi nelle fasi iniziali. I sintomi a cui bisogna prestare attenzione sono: dimagramento eccessivo, vomito, dolore nella minzione e difficoltà respiratorie. Quale terapia scegliere? La terapia per la Sindrome di Cushing nel cane dipende principalmente da quale sia la sede anatomica che causa la patologia patologia. Nel caso in cui il tumore sia localizzato a livello di ghiandole surrenali, è importante valutare quanto questo sia esteso. Nella Sindrome di Cushing di origine surranalica la chirurgia è in genere la tecnica d’elezione. Nei casi non operabili si può ricorrere a una terapia medica. Le masse ipofisarie possono essere microscopiche (microadenomi) nella maggior parte dei casi, o crescere ed espandersi (macroadenomi) fino a poter determinare disturbi neurologici quali disorientamento, vagare senza una meta, incunearsi negli angoli fino allo sviluppo di vere e proprie crisi convulsive. L’unico modo per sapere se si tratti di un microadenoma oppure di un macroadenoma è quello di eseguire una TAC o una Risonanza Magnetica Nucleare. Nel caso di un macroadenoma ipofisario possono essere prese in considerazione possibilità terapeutiche quali la chirurgia (eseguita solo in pochi centri specializzati) o la radioterapia. La terapia medica è generalmente quella più utilizzata e viene impostata dal medico veterinario. Controlli successivi: Una volta confermata la diagnosi ed iniziata la terapia, risulta importante effettuare controlli successivi iniziando con un primo controllo dopo circa due settimane. Durante le visite di controllo il veterinario si assicura delle condizioni cliniche del paziente ed indaga su potenziali effetti avversi della terapia prescritta ed effettua esami ematologici per il controllo dell’efficacia della terapia. Quale è la prognosi della Sindrome di Cushing nel cane ? La prognosi dipende da molti fattori. Nelle forme date da tumori surrenalici che vengono asportati chirurgicamente si può avere la completa guarigione dalla malattia. Nel caso di macroadenomi ipofisari la prognosi è meno buona ma migliora solitamente se si ricorre alla chirurgia (ipofisectomia) o alla radioterapia. “DVM, Diplomato ECVIM-CA, EBVS® - European Veterinary Specialist in Small Animal Internal Medicine - Animali da compagnia, Endocrinologia non riproduttiva, medicina interna e terapia (Malattie Metaboliche).”Prof. Federico FracassiAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}
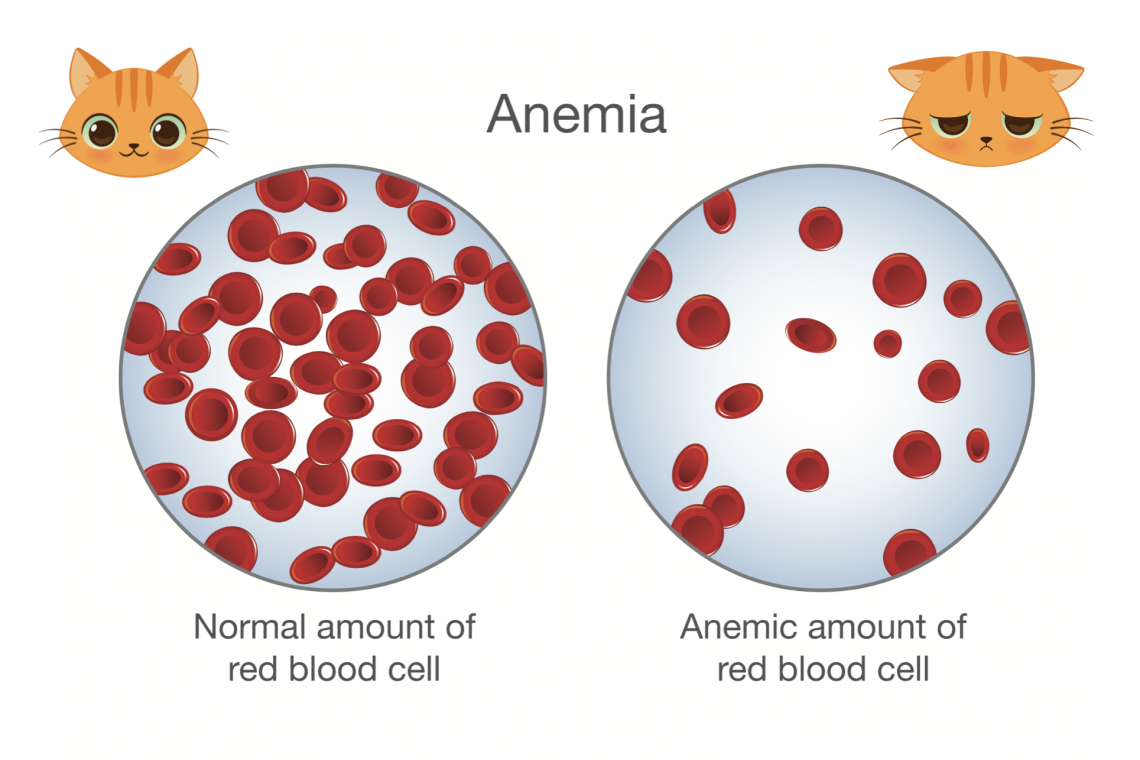
Per anemia intende una riduzione della quantità di emoglobina e globuli rossi nel sangue circolante.L’emoglobina, contenuta negli eritrociti (globuli rossi) è essenziale per la vita in quanto permette al sangue di trasportare l’ossigeno dai polmoni a tutte le cellule del corpo animale, consentendone l’espletamento di tutte le funzioni cellulari. Allorché la quantità di emoglobina nel sangue si riduce, i tessuti iniziano a soffrire di ipossia e quindi di un deficit delle loro funzioni fisiologiche normali. L’anemia è una condizione patologica molto comune e di gravità variabile: in molti casi è così modesta da passare inosservata ed avere pertanto uno scarso impatto sulla salute dell’animale. In altri casi è così grave da essere pericolosa per la vita. Nei nostri animali, come nell’uomo, da un punto di vista medico e fisiopatologico si distinguono due grandi possibili cause di anemia: 1) I globuli rossi vengono persi (per una emorragia) o vengono distrutti (emolisi) a seguito di diversi meccanismi.Il risultato è che il midollo osseo inizierà a “lavorare” maggiormente per ripristinare il numero di eritrociti circolanti. A causa di questa risposta efficace, queste anemie vengono definite “rigenerative”. Nel gatto sono particolarmente comuni, in quanto sono frequenti gli eventi traumatici (es. per cadute dall’alto, investimenti automobilistici, combattimenti con altri animali, ecc.) in grado di determinare copiose perdite ematiche.Sono anche frequenti le anemie emolitiche: alcune sono conseguenti ad una aberrante azione del sistema immunitario, che iniza a distruggere i globuli rossi come fossero cellule estranee (anemie auto-immuni). Altre possono essere causate da microrganismi (es. i micoplasmi emotropi trasmessi dalle pulci). Altre ancora essere causate da farmaci (es. il paracetamolo, comunemente usato da noi umani per trattare le condizioni febbrili, molto pericoloso per il gatto). 2) Il midollo osseo inizia a produrre meno eritrociti del necessario: queste anemie sono molto comuni e si definiscono “non rigenerative”.Praticamente quasi ogni malattia acuta o cronica nel gatto può andare ad influire sulla capacità del midollo di produrre eritrociti. Questo spiega il motivo per cui l’anemia non rigenerativa è così frequente negli animali, ed in particolare nel gatto. Infezioni (es. ascessi batterici, infezioni virali), infiammazioni croniche (es. epatiti), tumori, malattie metaboliche (es. Il diabete mellito) e malattie renali sono le principali cause di anemia non rigenerativa del gatto. L’anemia è quindi una condizione che merita approfondimenti diagnostici importanti, perché è un campanello d’allarme che nasconde spesso patologie gravi.Gli animali anemici devono quindi essere sottoposti ad accurati esami clinici e di laboratorio al fine di stabilire la ragione sottostante. In base alla causa dell’anemia, alla sua gravità e alla rapidità con cui questa si è sviluppata, saranno inoltre necessarie terapie appropriate al fine di ridurre l’impatto sanitario che questa condizione può avere sul paziente (per esempio una trasfusione di sangue). “DVM, Diplomato ECVCP, EBVS® - European Specialist in Veterinary Clinical Pathology (Patologia clinica - Ematologia - Citologia generale e midollare)”Dr. Walter Bertazzolo #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}

Cosa è invece utile controllare nel proprio cane se affetto da cardiopatie La tosse è un riflesso difensivo, improvviso e spesso ripetitivo, che aiuta a pulire le vie respiratorie da eccessi di secrezione, particelle estranee ed irritanti o patogeni.È costituita da tre fasi: inspirazione profonda (tranne quando lo stimolo che lo evoca insorge dalla laringe), una forte espirazione con glottide chiusa inizialmente e poi aperta con un violento e veloce (fino a 80 Km/h) rilascio dell'aria dai polmoni. Essendo un riflesso protettivo dell’albero respiratorio, i recettori (le fibre nervose che se stimolate ne inducono l’insorgenza) sono localizzati nelle vie respiratorie: laringe, trachea, bronchi, con la massima concentrazione a livello di biforcazione della trachea. A livello degli alveoli polmonari, la zona del polmone in cui avvengono gli scambi gassosi con il sangue, sono presenti solo recettori che sono sensibili solo a stimoli particolari quali il fumo o sostanze chimiche particolarmente irritanti.Il cuore non ha nessun recettore della tosse. Allora perché si parla spesso di “tosse cardiaca”? Come può essere che il cuore evochi, induca o sia coinvolto nel meccanismo della tosse? Perché lo si fa in modo improprio o semplicemente sbagliato. La tosse non deve essere infatti considerata un segno clinico associato a patologie cardiache, ma a patologie dell’apparato respiratorio. Quindi la “Tosse cardiaca” non esiste! È vero che ci sono patologie cardiache che determinano un ingrandimento dei settori cardiaci sinistri con compressione delle strutture bronchiali, ma se queste sono normali, tali ingrandimenti non sono mai in grado di indurre per questo tosse.È necessario che il cane cardiopatico abbia contemporaneamente una patologia bronchiale che deve essere curata assieme o, in alcuni casi, prima della patologia cardiaca.Nei cani in terapia cardiologica l’incremento di dosaggio di alcuni farmaci (in particolar modo i diuretici) non ha, nei casi di tosse, alcuna indicazione e anzi sortisce effetti contrari perché contribuisce all’addensamento delle secrezioni normali o patologiche che siano. È buona norma, anzi, specie nei soggetti che tossiscano per concomitante broncopatia, umidificare l’ambiente (meglio con umidificatori che non producano calore, senza utilizzo di profumi o olii essenziali) proprio per favorire l’eliminazione delle secrezioni rese più fluide. Nelle cardiopatie più comuni, quelle che interessano i settori sinistri del cuore, la terapia cardiologica ha lo scopo di controllare o impedire l’insorgenza dell’edema polmonare. L’edema polmonare è un eccesso di fluidi di derivazione ematica nell’interstizio polmonare con possibile invasione degli alveoli e conseguente compromissione degli scambi gassosi tra aria e sangue. In presenza di edema polmonare non si riscontra mai tosse, perché i recettori della tosse presenti a quel livello sono attivati solo da fumo o stimoli chimici.I segni clinici della sua presenza sono l'aumento della frequenza respiratoria, e nei casi molto avanzati, ortopnea: la necessità di dover stare in piedi e deambulare per poter respirare. Ecco quindi che la valutazione della frequenza respiratoria nel proprio cane, nei momenti in cui è rilassato e a riposo, idealmente quando sta dormendo, è, anziché il controllo della frequenza della tosse, l’aspetto più importante da valutarsi e a cui porre attenzione. Dovrebbe essere fatto nel proprio cane cardiopatico in terapia, ogni sera, contando gli atti respiratori in 30 secondi e moltiplicando per 2 (ma esistono in commercio alcune App gratuite che aiutano in questo senso). La frequenza respiratoria (RRR Resting Repsiratory Rate), nel cane non dovrebbe superare i 30 atti respiratori al minuto (quindici in trenta secondi). Un superamento di questa soglia di 5-7 unità, così come un trend nell’incremento che si registri in modo consecutivo in alcune misurazioni deve essere considerato il primo segnale di allerta che implica una valutazione cardiologica urgente con la probabile necessità di instaurare una terapia diuretica o di rivederne il dosaggio. “DVM, Specialista in Clinica dei Piccoli Animali, Diplomato EVPC, EBVS® - European Veterinary Specialist in Parasitology”.Dr. Luigi VencoAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}

